Bình luận: Tăng kích thước đường vào mạch máu là hậu quả trực tiếp của tăng áp lực máu sau phẫu thuật tạo đường vào mạch máu. Tuy nhiên, do một số nguyên nhân như hẹp dòng ra, huyết khối, và đặc biệt cắm kim không đúng kỹ thuật như cắm kim lặp đi lặp lại một chỗ sẽ tạo điều kiện thuận lợi hình thành phình hoặc giả phình đường vào AV. Phình hoặc giả phình đường vào AV có thể gây ra những triệu chứng nguy hiểm, đe dọa người bệnh như vỡ, xuất huyết ồ ạt… Do đó, Hướng dẫn 17 của KDOQI này đã đưa ra các khuyến cáo về định nghĩa, phòng ngừa, và điều trị phình hoặc giả phình đường vào AV
Lược dịch: BSCKI Nguyễn Thanh Hùng – PTTK VDA
| Hướng dẫn 16 | Trở lại mục lục | Hướng dẫn 18 |
Tuyên bố: Phình đường vào AV
Nhận biết và chẩn đoán
17.1. KDOQI cân nhắc điều hợp lý với việc kiểm tra đường vào AV đối với phình hoặc giả phình ở mỗi buổi lọc máu bởi nhà cung cấp dịch vụ chăm sóc có kiến thức về đường vào mạch máu bao gồm, nhưng không hạn chế, kỹ thuật viên lọc máu, điều dưỡng, bác sỹ thận niệu, người hợp tác đường vào mạch máu. (Quan điểm chuyên gia)
17.2. KDOQI cân nhắc điều hợp lý với việc chủ động giáo dục cho bệnh nhân về các thủ thuật cấp cứu vỡ phình và chủ động đánh giá phẫu thuật khi phát hiện trên lâm sàng các nguy cơ của một phình hoặc giả phình gợi ý biến chứng. (Quan điểm chuyên gia)
Chú ý: Một phình hoặc giả phình được coi là có nguy cơ biến chứng khi có bằng chứng của triệu chứng liên quan hoặc tổn thương da.
17.3. KDOQI cân nhắc điều hợp lý với việc đánh giá phẫu thuật cấp cứu và điều trị các biến chứng của phình hoặc giả phình như biểu hiện sói mòn da hoặc xuất huyết. (Quan điểm chuyên gia)
17.4. KDOQI cân nhắc điều hợp lý với việc sử dụng siêu âm Duplex phối hợp với khám lâm sàng gợi ý phình hoặc giả phình đường vào AV và thu nhận thông tin về kích cỡ, sự xuất hiện của hẹp hoặc huyết khối, và những ảnh hưởng lên đường vào AV (bao gồm lưu lượng [Qa] và tình trạng động mạch dòng vào và tĩnh mạch dòng ra). (Quan điểm chuyên gia)
Điều trị
17.5. KDOQI cân nhắc điều hợp lý rằng sự xuất hiện của một phình hoặc giả phình đơn độc mà không có triệu chứng là không cần chỉ định điều trị xác định. (Quan điểm chuyên gia).
17.6. KDOQI cân nhắc điều hợp lý với việc tránh cắm kim vào đoạn phình hoặc giả phình nếu có vị trí cắm kim thay thế. Trong trường hợp hiếm khi vị trí cắm kim thay thế tuyệt đối không phù hợp, nên cắm kim ở cạnh bên của phình hoặc giả phình (tránh ở phía trên). (Quan điểm chuyên gia)
17.7. KDOQI cân nhắc điều hợp lý với việc thu nhận được các chẩn đoán hình ảnh thích hợp của động mạch dòng vào và tĩnh mạch dòng ra để đánh giá lưu lượng hoặc các vấn đề gây hẹp mà cần điều chỉnh trước hoặc trong quá trình điều trị xác định của phình hoặc giả phình không triệu chứng. (Quan điểm chuyên gia)
17.8. KDOQI cân nhắc điều hợp lý rằng điều trị phẫu thuật là phương pháp điều trị ưu tiên cho bệnh nhân có phình hoặc giả phình đường vào AV có triệu chứng, kích thước lớn hoặc giãn nở nhanh chóng. (Quan điểm chuyên gia)
17.9. KDOQI cân nhắc điều hợp lý rằng điều trị phẫu thuật xác định là được yêu cầu thường xuyên cho phình hoặc giả phình miệng nối. (Quan điểm chuyên gia)
Điều trị xác định
17.10. KDOQI cân nhắc điều hợp lý rằng phẫu thuật mở nên được coi là điều trị đặc hiệu cho phình hoặc giả phình đường vào AV với một tiếp cận cụ thể được xác định dựa vào kinh nghiệm của địa phương. (Quan điểm chuyên gia)
Chú ý: Tiếp cận điều trị có thể bao gồm một kế hoạch cho sửa chữa nhiều phình để tránh CVC ở giai đoạn trước phẫu thuật.
17.11. KDOQI cân nhắc điều hợp lý với việc sử dụng stent phủ trong nòng mạch (stent graft) như một điều trị thay thế cho phẫu thuật mở sửa chữa phình hoặc giả phình chỉ ở các trường hợp cụ thể như bệnh nhân có chống chỉ định phẫu thuật hoặc thiếu lựa chọn phẫu thuật, do nguy cơ nhiễm trùng liên quan trong bối cảnh này. (Quan điểm chuyên gia)
17.12. KDOQI cân nhắc điều hợp lý rằng, khi stent graft được sử dụng để điều trị phình hoặc giả phình, tránh cắm kim trên đoạn stent graft khi có thể. (Quan điểm chuyên gia)
Chú ý: Sử dụng stent graft để điều trị phình hoặc giả phình là không phải là một chỉ định được FDA chấp nhận.
Phòng ngừa
17.13. KDOQI cân nhắc điều hợp lý rằng kỹ thuật cắm kim phù hợp nên được thực hiện để giảm thiểu tần suất phình hoặc giả phình (Hướng dẫn 11). (Quan điểm chuyên gia)
Giải thích/Tổng quan
Thay đổi huyết động là kết quả của phẫu thuật tạo đường vào AV làm cho đường vào AV giãn nở và mở rộng. Thay đổi huyết động sẽ làm trầm trọng hơn cùng với việc cắm kim lặp đi lặp lại và gây các tổn thương tĩnh mạch hoặc graft và, sau đó với áp suất trong nòng mạch tăng cao từ bất kỳ chỗ hẹp nào, có thể dẫn đến giả phình hoặc phình. Tỷ lệ phát sinh đã được báo cáo nằm trong khoảng 5% đến 60% các trường hợp lâm sàng [471, 472]. Al-Jaishi và cộng sự [457] báo cáo tỷ lệ phát sinh là 0.04 mỗi 1000 ngày bệnh nhân. Tỷ lệ phát sinh và diễn biến tự nhiên của phình hoặc giả phình đường vào AV đôi khi không được nhận biết, một phần bởi thiếu định nghĩa chính xác. Phình hoặc giả phình có thể dẫn đến xáo mòn da và xuất huyết, suy chức năng đường vào AV, đau và khó cắm kim. Toàn bộ phình hoặc giả phình đường vào AV có triệu chứng với da mỏng hoặc loét da và xuất huyết là dấu hiệu cho một nguy cơ đe dọa tính mạng cần phẫu thuật cấp cứu và cần đánh giá và điều trị ngay lập tức. Kích thước của một phình AVF đơn độc không phải là một chỉ định điều trị phẫu thuật, dù vậy, cắm kim qua đoạn phình nên tránh. Tiếp cận điều trị tối ưu nên cá nhân hóa với đường vào AV và Kế hoạch Sống ESKD của bệnh nhân, nằm trong kinh nghiệm của địa phương. Tiếp cận nội mạch sử dụng stent trong nòng mạch có thể tạm thời có ích hoặc trong bối cảnh cấp cứu, dù không được khuyến cáo là một chỉ định thường xuyên. Các khuyến cáo hiện này nhất quán với Hướng dẫn KDOQI trước đây.
Giải thích chi tiết
Sau khi tạo một AVF, áp lực huyết động cả ở động mạch và tĩnh mạch bị thay đổi, dẫn đến tăng đường kính mạch máu, lưu lượng máu, và thể tích máu đi qua tuần hoàn. Thay đổi này là một phần của quá trình trưởng thành của AVF, dù chúng có thể trở thành một vấn đề hoặc một bệnh lý nếu lưu lượng tĩnh mạch tiếp tục tăng lên và hình thành phình. Sự xuất hiện hẹp dòng ra dẫn đến tăng áp suất trong nòng mạch [473], cắm kim lặp đi lặp lại, yếu tố di truyền góp phần vào hình thành phình. Một phình thực sự được định nghĩa là giãn nở được giới hạn ở toàn bộ 3 lớp thành mạch máu, trong khi giả phình là cần phát hiện một “dòng máu đi qua” ở ngoài nòng mạch (như, một hố, bướu) ở mạch máu hoặc đường vào AV nhân tạo mà được bao bọc bởi mô mềm xung quanh (Hình 17.1). Một phình ở hệ tuần hoàn động mạch được định nghĩa là mạch máu lớn hơn 1.5 lần so với bình thường, đường kính mạch máu được kỳ vọng (như, phình động mạch chủ dưới thận, 2cm; phình động mạch chủ ngực, 3cm). Định nghĩa phình AVF đôi khi gây ra những hiểu lầm khi áp dụng định nghĩa chặt chẽ của phình động mạch trong hệ tuần hoàn do AVF trưởng thành là cần thiết có “phình”. Balaz và Bjorck [471] đã nỗ lực để phân loại vấn đề này và có định nghĩa một phình AVF là mở rộng 3 lớp mạch máu với đường kính lớn hơn 18 mm hoặc gấp 3 lần đường kính tĩnh mạch dòng ra của AVF trưởng thành. Tuy nhiên, vẫn còn có những hệ thống phân loại khác [474]. Phình có thể hình thành ở bất kỳ đâu trên tuần hoàn AVF, bao gồm cả động mạch dòng vào, nhưng chúng thường xảy ra ở tĩnh mạch dòng ra. Thực tế, phân bổ các đoạn phình ở tĩnh mạch dòng ra thường dược sử dụng để phân loại [474].

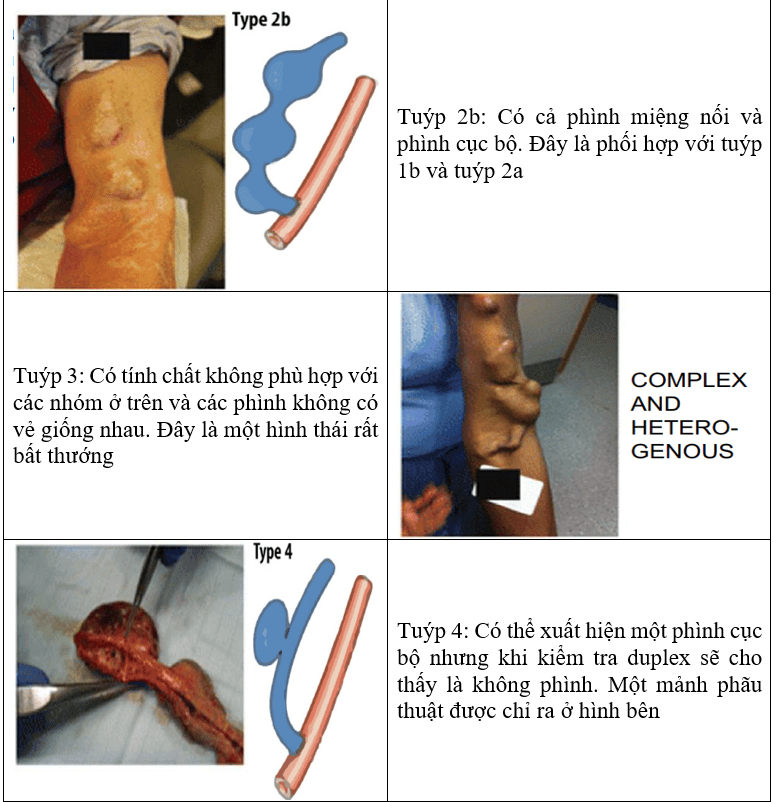
Hình 17.1. Phân loại phình đường vào AV theo hình dạng. Adapted from Valenti et al666 with permission of SAGE Publications, Inc; original image © 2014 Valenti et al.
Giả phình thường xảy ra do thành mạch máu bị tổn thương từ việc cắm kim lặp đi lặp lại ở cùng một vị trí và được chú ý trong phẫu thuật khi có sự xuất hiện hình ảnh pho mai Thụy sỹ. Dù chúng thường hình thành ở AVF, chúng cũng hay gặp ở AVG. Với định nghĩa nghiêm ngặt, phình thực sự dường như không xảy ra ở đoạn mạch nhân tạo của AVG bởi yêu cầu giãn nở toàn bộ 3 lớp thành mạch máu. Giả phình có thể hình thành ở vị trí miệng nối của AVG hoặc AVF, dù có chế đôi khi khác nhau và do yếu tố kỹ thuật của thủ thuật và nhiễm trùng.
Phần lớn phình hoặc giả phình đường vào AV là không có triệu chứng, nhưng chúng có thể liên quan với nhiều biến chứng và/hoặc dẫn đến suy chức năng đường vào AV. Đáng ngại nhất, phình hoặc giả phình có thể làm cho da mỏng đi và hậu quả là bào mòn và xuất huyết đe dọa tính mạn. Jose và cộng sự [476] báo cáo rằng tỷ lệ phát sinh của xuyết huyết gây tử vong liên quan đến đường vào AV (toàn bộ bệnh lý, không chỉ liên quan đến phình hoặc giả phình) là 1 cho mỗi 1000 bệnh nhân năm và dường như xảy ra ở mọi thập kỷ ở đơn vị lọc máu. Phình hoặc giả phình thường chứa các huyết khối trong nòng làm suy giảm chức năng đường vào AV [471]. Phình hoặc giả phình có thể liên quan với suy tim sung huyết cung lượng cao và đau, và chúng có tính thẩm mỹ không phù hợp cho bệnh nhân.
| Bảng 17.1. Các phát hiện qua khám lâm sàng mà liên quan triệu chứng lâm sàng, phân biệt giữa phình hoặc giả phình không cần can thiệp phẫu thuật và can thiệp khẩn cấp | ||
| Các phát hiện qua khám lâm sàng | Không khẩn cấp: Theo dõi chặt chẽ phình hoặc giả phình | Khẩn cấp: Chú ý nhanh phình hoặc giả phình |
| Kích thước | Không lớn lên | Lớn lên |
| Dưới da | Có thể nhấn dễ dàng (dẻo dai, da di động) | Mỏng, sáng bóng, mất sắc tố |
| Bào mòn da | Không | Loét, tạo vảy |
| Dấu hiệu nâng cánh tay | Đàn hồi | Có thể mấy đàn hổi |
| Chảy máu vị trí cắm kim | Không thường xuyên | Thường xuyên kéo dài |
Chẩn đoán phình hoặc giả phình đường vào AV bằng khám lâm sàng và có thể phối hợp với siêu âm Duplex. Siêu âm có thể phát hiện dịch xung quanh, huyết khối trong nòng mạch, và hẹp dòng vào hoặc dòng ra và đường kính phình hoặc giả phình và lưu lượng bên trong đường vào. Đây là chỉ định bắt buộc để xác định nếu phình hoặc giả phình là có triệu chứng và/hoặc nguy cơ loét và vỡ. Do đó, đây là một vấn đề quan trọng để khám thường xuyên, cụ thể sự phát triển và hình thành của phình hoặc giả phình, và tần xuất cao hơn nếu hình thành phình có dấu hiệu và triệu chứng gây lo ngại (Bảng 17.1). Một số dấu hiệu và triệu chứng, như suy chức năng lưu lượng, huyết khối, xuất hiện tính thẩm mỹ không phù hợp, đau, và khó cắm kim.
Toàn bộ phình hoặc giả phình đường vào AV có triệu chứng nên được đánh giá và quản lý. Bệnh nhân với tổn thương đe dọa hoặc loét da do phình hoặc giả phình nên được điều trị cấp cứu trì hoãn hoặc cấp cứu khẩn cấp để đề phòng chảy máu. Bệnh nhân có suy lưu lượng chức năng đường vào AV liên quan đến phình hoặc giả phình, hoặc hạn chế vị trí cắm kim yêu cầu điều trị để duy trì đường vào AV và cung cấp lọc máu có hiệu quả. Bệnh nhân suy tim sung huyết cung lượng cao cần điều trị tích cực bất kỳ yếu tố góp phần nào từ đường vào AV. Bệnh nhân có đau và/hoặc mất tính thẩm mỹ do phình hoặc giả phình cần cá nhân hóa kế hoạch điều trị, cân nhắc đến các nguy cơ liên quan với mất chức năng của đường vào AV. Tuy nhiên, phình hoặc giả phình đơn độc dường như không phải là một chỉ định điều trị khi không có triệu chứng hoặc tổn thương da đe dọa [471, 472]. Phình hoặc giả phình đường vào AV thường không vỡ một cách tự nhiên như phình của hệ tuần hoàn. Tuy nhiên, phình hoặc giả phình đường vào AV giãn nở nhanh cần được theo dõi tích cực và là một ngưỡng thấp đối với chỉ định can thiệp. Giả phình AVG không triệu chứng có thể yêu cầu theo dõi cẩn thận và điều trị bởi chúng được tạo thành bởi một ổ mở lớn trong vật liệu nhân tạo tạo thành thành của phình hoặc giả phình hoặc được chứa trong các mô xung quanh. Lazarides và cộng sự [477] đề nghị rằng kích thước giả phình AVG 12 mm cần khắc phục ngay bởi chúng gấp đôi đường kính thông thường của graft là 6 mm. Toàn bộ phình hoặc giả phình miệng nối yêu cầu đánh giá và cân nhắc hành động khắc phục bởi bệnh lý của chúng và diễn biến tự nhiên dường như khác biệt so với phình hoặc giả phình ở tĩnh mạch dòng da hoặc đoạn graft. Cuối cùng, toàn bộ phình hoặc giả phình đường vào AV bị nhiễm trùng cần được điều trị tích cực (Hướng dẫn 16).
Mục tiêu điều trị đối với bệnh nhân có phình hoặc giả phình có triệu chứng nên đề phòng biến chứng bằng điều trị nguyên nhân (như, lưu lượng vào cao hoặc hẹp tĩnh mạch dòng ra) và tạo hình đoạn đường vào AV, duy trì chức năng đường vào AV, phòng ngừa biến chứng xa, và tránh sử dụng CVC. Không may, chất lượng bằng chứng sẵn có để hướng dẫn điều trị là hạn chế, và không có RCT. Phẫu thuật mở vẫn là điều trị tiêu chuẩn và nó linh hoạt với đường vào AV ở phần lớn các trường hợp; tỷ lệ độ thông thoáng sau can thiệp từ 52% đến 100% sau 1 năm [471, 472, 477-479].
Tiếp cận tối ưu và thời điểm can thiệp được tiên đoán bởi mức độ phình hoặc giả phình (phình tập trung hoặc khuếch tán), chất lượng của mô, và sự xuất hiện của nhiễm trùng. Các phương pháp điều trị thay thế bao gồm tạo hình chỗ phình mạch và ghép xen kẽ với các lựa chọn trong số các phương pháp dưới đây bao gồm cả mảnh ghép tự thân và nhân tạo được tạo đường hầm tại chỗ hoặc ngoài miệng nối (Wang và Wang [479]). Ở phần lớn các trường hợp (các đoạn ở trường hợp thứ 2), một mức độ tiếp cận có thể được sử dụng để cho phép sử dụng đường vào liên tục và tránh CVC. Một loạt kỹ thuật sáng tạo tạo hình chỗ phình đã được mô tả làm giảm đường kính trên trục ống thông [480], ghim trong nòng [481], và gia cố với một lưới bọc bên ngoài [482]. Tạo hình phình mạch có thể không linh hoạt nếu thành tĩnh mạch ở đoạn phình bị thoái hóa nặng hoặc lắng đọng calci, và ghép xen kẽ với vật liệu nhân tạo là chống chỉ định ở khu vực bị nhiễm trùng. Thắt đường vào AV là một thay thế phù hợp để khắc phục đường vào AV ở phần lớn các trường hợp nhưng thường yêu cầu cắt bỏ phình hoặc giả phình do khả năng hình thành viêm tắc tĩnh mạch và tính thẩm mỹ ở đoạn bị huyết khối [472]. Một đánh giá đầy đủ động mạch dòng vào và tĩnh mạch dòng ra của đường vào AV và điều chỉnh các tổn thương đóng góp vào nguyên nhân là tích hợp với phác đồ điều trị khi tỷ lệ lưu hành cao của các tổn thương liên quan [452, 471]. Bất kỳ suy chức năng đường vào AV hiện hữu có thể liên quan đến lưu lượng dòng vào cao bất thường hoặc hẹp tĩnh mạch dòng ra ngoài phình hoặc giả phình liên quan.
Stent bao phủ bên trong nòng mạch đã được sử dụng để điều trị phình hoặc giả phình [478, 483, 484]. Tiếp cận nội mạch này là một thủ thuật xâm lấn tối thiểu và có thể đóng vai trò đáng kể khi các phương pháp này áp dụng tạm thời đối với bệnh nhân đang có chảy máu hoạt động hoặc loét mà không có điều trị xác định trong tương lai. Nhược điểm sử dụng của stent trong nòng mạch bao gồm kích thước không phù hợp giữa đoạn dòng vào hoặc dòng ra, nguy cơ đặt vào khu vực nhiễm trùng (đặt cấp cứu do loét hoặc chảy máu), khả năng mất khu vực cắm kim (thứ phát do stent cũng như huyết khối mạn tính không phân hủy với khuynh hướng gây nhiễm trùng), và thiếu khả năng tích hợp bên trong phình hoặc giả phình. Ngoài ra, stent phủ không được thiết kế cho việc cắm kim nhắc lại, và chúng không được US-FDA cho phép để sửa chữa đường vào AV. Zink và cộng sự [484] báo cáo tỷ lệ biến chứng là 29% với việc sử dụng stent bao phủ để khắc phục đường vào AV, bao gồm cả phình hoặc giả phình, với biến chứng cụ thể như di chuyển, gãy, mòn stent và vỡ.
Điều trị tối ưu cho phần lớn phình hoặc giả phình có triệu chứng là quản lý hoặc không can thiệp. Các đoạn phình hoặc giả phình của đường vào AV không nên cắm kim, và kỹ thuật cắm kim nên tối ưu hóa, như đã nói ở Hướng dẫn 11. Thực vậy, kỹ thuật cắm kim tối ưu là một xâm lấn thường xuyên suốt cuộc đời của đường vào AV, cần phòng ngừa hình thành phình hoặc giả phình. Trong một vài kịch bản hiếm mà không có vị trí cắm kim thay thế, bên cạnh của phình hoặc giả phình (phần dưới) có đủ da và tổ chức dưới da lành lặn nên được sử dụng (Hình 17.2) [485]. Điều quan trọng cần lưu ý với việc giáo dục bệnh nhân có phình là nguy cơ chảy máu về các tiếp cận cấp cứu cụ thể như làm tắc dòng vào đường vào và nâng chi cao trên mức tim để kiểm soát chảy máu và gọi hỗ trợ cấp cứu (115), khi xảy ra biến cố vỡ phình đường vào [486]. Không có khuyến cáo nào được công bố cho việc thăm dò hoặc chẩn đoán hình ảnh, dù đường vào AV nên được theo dõi qua khám lâm sàng ở mỗi buổi lọc máu theo định kỳ như đã được đề cập chi tiết ở tài liệu này.
Điều trị xác định đối với phình hoặc giả phình miệng nối theo mức độ bệnh lý. Rách miệng nối sớm sau phẩu thuật do kỹ thuật (đứt chỉ khâu, khâu không đầy đủ) nên được điều trị bằng cách sửa miệng nối.
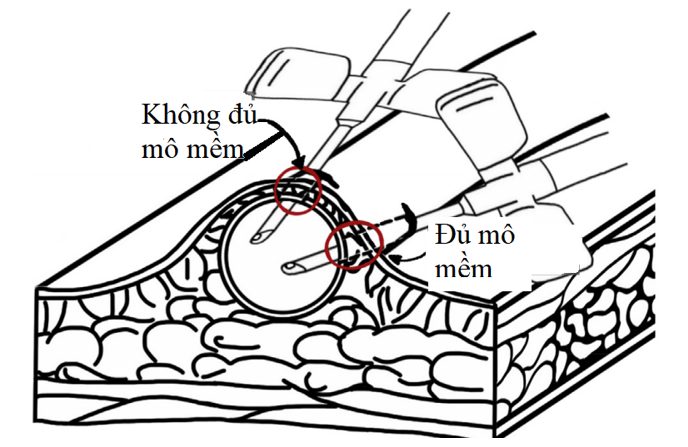
Hình 17.2. Tạo chỗ cắm kim lâu hơn sử dụng phương pháp bên cạnh. Reproduced from Wilson & Shenoy667 with permission of SAGE Publications, Ltd; image © 2014 Wichtig Publishing.
Phình hoặc giả phình liên quan đến nhiễm trùng, thông thường là trên AVG, đòi hỏi cần tháo bỏ toàn bộ đoạn vật liệu bị nhiễm trùng và sau đó sửa động mạch hoặc tái cấu trúc mạch máu như đã chỉ ra ở trong Hướng dẫn 16.
Những thảo luận cụ thể
Bào mòn da hoặc xuất huyết hoạt động từ phình hoặc giả phình đường vào AV là một phẫu thuật cấp cứu, yêu cầu nhận biết sớm và điều trị xác định. Chảu máu có thể thường được kiểm soát bằng băng ép trực tiếp lên vị trí hoặc thường bằng cách làm tắc dòng vào đường vào AV ở miệng nối và xử lý tạm thời bằng khâu mô mềm xung quanh. Chèn ép dòng ra đường vào AV (vị trí chảy máu ở xa) nên tránh bởi làm tăng áp suất trong nòng mạch và tăng mức độ chảy máu. Bệnh nhân nên được thực hiện trực tiếp ở phòng thủ thuật để điều trị xác định mà không được chậm chễ, ngay cả khi nếu phương pháp tạm thời là thành công trong việc kiểm soát xuất huyết.
Phình hoặc giả phình đường vào AV có thể góp phần vào việc hình thành huyết khối đường vào AV và sự xuất hiện của chúng có thể cần cắt bỏ đường vào AV. Chiến lược điều trị cho đường vào AV bị huyết khối với phình hoặc giả phình nên cân nhắc quản lý huyết khối trong nòng mạch mạn tính và quản lý các nguyên nhân có thể. Kết quả, đặc biệt cho các AVF bị huyết khối, dường như tốt đối với loại không có phình hoặc giả phình. Cull và cộng sự [444] đã mô tả kỹ thuật hữu ích bao gồm rạch bên trên miệng nối để loại bỏ đoạn phình và sau đó lấy toàn bộ huyết khối bằng cách “vắt sữa” thủ công để lấy huyết khối ra khỏi mạch máu.
Các thảo luận trên là liên quan đến phình hoặc giả phình AVF và AVG. Tuy nhiên, cần nhấn mạnh lại rằng phình chỉ xảy ra ở AVF và giả phình là vấn đề chủ yếu của AVG mà là hậu quả do thoái hóa graft do cắm kim lặp đi lặp lại ở cùng một vị trí. Theo đó, quyết định điều trị cần yếu tố diễn biến tự nhiên của loại đường vào mạch máu (AVF so với AVG), nguyên nhân gây bệnh, và toàn bộ Kế hoạch Sống ESKD của bệnh nhân. Điều trị giả phình AVG thường yêu cầu tạo đường hầm tại chỗ xen kẽ hoặc dẫn lưu bên ngoài với lựa chọn phụ thuộc vào bất kỳ nhiễm trùng nào; biến đổi phình không phải là phương pháp điều trị phù hợp [477].
Các cân nhắc thực hiện
Điều trị tối ưu cho bệnh nhân có phình hoặc giả phình đường vào AV, đặc biệt cho bệnh nhân có loét da hoặc chảy máu cần nhận biết sớm và điều trị xác định. Đây là nhiệm vụ toàn bộ nhân viên chăm sóc cho bệnh nhân HD với việc nhận biết triệu chứng đáng lo ngại liên quan đến phình hoặc giả phình đường vào AV và bắt đầu phác đồ điều trị phù hợp. Thực vậy, loét và xuất huyết đường vào AV nên được thăm khám cũng như suy chức năng đường vào cần được khám 3 buổi lọc máu mỗi tuần. Dịch vụ chăm sóc nên nằm trong bối cảnh của đội đa ngành bao gồm kỹ thuật viên lọc máu, điều dưỡng lọc máu, bác sỹ thận niệu, bác sỹ can thiệp, và bác sỹ phẫu thuật tham gia vào đường vào AV, trong tính phức tạp của các phác đồ điều trị.
Theo dõi và đánh giá
Đánh giá, xác định và ghi chép hồ sơ
Toàn bộ nhà cung cấp dịch vụ lọc máu nên có khả năng đánh giá, nhận biết, chẩn đoán hình thành phình hoặc giả phình ở đường vào AV. Kích thước của phình hoặc giả phình nên được đo tối thiểu 2 kích thước, ưu tiên siêu âm (như đã được mô tả ở trên) và ghi chép hồ sơ trong phiếu điều trị y tế ít nhất hàng quý, bao gồm cả tình trạng biến đổi của da. Tần xuất này được thiết lập dưới sự thảo luận của Work Group mà không được công bố thành khuyến cáo cho việc thăm dò hoặc hàng loạt chẩn đoán hình ảnh dù đường vào AV được khám ở mỗi buổi lọc máu đánh giá sự giãn nở của phình hoặc giải phình hoặc các dấu hiệu và triệu chứng gây lo ngại (Bảng 17) với ngưỡng thấp cho can thiệp phẫu thuật (như đã mô tả ở trên) nên là một nguyên lý hướng dẫn.
Bệnh nhân nên được hướng dẫn về thăm khám và đánh giá phù hợp đường vào AV của họ và cung cấp hướng dẫn cấp cứu và hình thức liên lạc phù hợp để điều trị xác định.
Các nghiên cứu trong tương lai
– Xác thực định nghĩa và phân loại cho phình hoặc giả phình đường vào mạch máu
– Xác định diễn biến tự nhiên của phình hoặc giả phình đường vào AV
– Xác định chiến lược điều trị tối ưu đối với phình hoặc giả phình đường vào AV
| Hướng dẫn 16 | Trở lại mục lục | Hướng dẫn 18 |