PGS.TS Đỗ Gia Tuyển – Giám đốc trung tâm Thận tiết niệu Lọc máu Bệnh viện Bạch Mai, Trưởng ban Nghiên cứu Khoa học Hội Lọc máu Việt Nam
Gần đây có nhiều các bạn phóng viên, bệnh nhân mắc bệnh thận hỏi tư vấn về việc tiêm vaccin phòng COVID-19. Bản thân tôi chưa có kinh nghiệm về vấn đề này, bởi vì cho đến nay tại VN số người được tiêm còn hạn chế, đặc biệt là nhóm bệnh nhân mắc bệnh thận mạn tính. Tuy nhiên qua tham khảo các tài liệu trên thế giới cho đến thời điểm này tôi có thể tóm tắt một số nội dung chính như sau:
1. Bệnh nhân có bệnh thận nên được ưu tiên chủng ngừa vắc xin COVID-19. Các dữ liệu hiện tại cho thấy việc sử dụng các loại vắc xin hiện có đều an toàn trên nhóm đối tượng này.
2. Vì đáp ứng với vắc xin ở nhóm bệnh nhân mắc bệnh thận dường như kém hơn so với dân số nói chung nên các vắc xin có hiệu lực cao được ưa thích sử dụng hơn.
3. Người mắc bệnh thận về cơ bản khi nhiễm COVID-19 làm trầm trọng tình trạng bệnh. Trong khi đó, triển vọng phát triển các loại thuốc nhằm giảm tỉ lệ nhập viện và tử vong do COVID-19 trong tương lai gần là không cao, do đó chủng ngừa các loại vắc xin COVID-19 hiệu quả, an toàn cũng như các chiến lược nhằm giảm thiểu sự lây lan của virus là những lựa chọn thực tế nhất để hạn chế đại dịch đang diễn ra và đẩy lùi SARS-CoV-2.
4. Do COVID-19 dễ gây tổn thương ở những bệnh nhân có bệnh thận mạn tính (CKD), các hiệp hội thận học lớn như Hiệp hội Thận học Vương quốc Anh và Tổ chức Thận Hoa Kỳ đã đưa ra khuyến cáo ưu tiên tiêm chủng cho những bệnh nhân này. Tuy nhiên, câu hỏi “Liệu vắc xin COVID-19 có mang lại mức độ bảo vệ cao ở những bệnh nhân bị bệnh thận như những người khỏe mạnh (trong các nghiên cứu được công bố gần đây) hay không?” vẫn chưa được chứng minh rõ ràng. Một thử nghiệm giai đoạn III được bắt đầu gần đây đánh giá hiệu quả của vắc xin NVX-CoV2373 (Novavax) đang ưu tiên tiến hành trên những bệnh nhân có các bệnh lý tiềm ẩn, bao gồm cả bệnh nhân mắc bệnh thận mạn tính.
Lựa chọn loại vắc xin COVID-19 cho bệnh nhân mắc bệnh thận mạn
– Vì hệ miễn dịch của các bệnh nhân có bệnh thận thường bị suy giảm do nhiều nguyên nhân nên các vắc xin sống thường tránh được sử dụng. Tuy nhiên, các vắc xin như các loại hiện có : AstraZeneca hay của Pfizer-BioNTech và vắc xin của Moderna được khuyến cáo là an toàn khi sử dụng. Hiệu lực của những vắc-xin COVID-19 đã được phê duyệt trên nhóm bệnh nhân suy giảm miễn dịch hiện chưa được biết rõ, nhưng dựa trên dữ liệu về những vắc-xin trước đây, chẳng hạn như vắc-xin cúm, cho thấy rằng hiệu lực vắc-xin ở nhóm đối tượng này có thể có những thay đổi đáng kể về hiệu giá của các kháng thể đặc hiệu được tạo ra và thời gian duy trì miễn dịch sau tiêm. Trong thử nghiệm pha 3, BNT162b2, mRNA-1273 và ChAdOx1 nCoV-19 đã tương ứng ngăn chặn COVID-19 ở 95%, 94.1% và 70.4% số người tham gia nghiên cứu, cho thấy rằng vắc xin mRNA có thể tạo ra miễn dịch bảo vệ đáng tin cậy hơn vắc xin ChAdOx1 nCoV-19. Do đó, việc sử dụng các loại vắc xin này có thể thích hợp hơn cho những bệnh nhân bị suy giảm miễn dịch.
– So với các vắc xin bất hoạt, cả vắc xin mRNA và vắc xin qua trung gian virus có lỗi sao chép đều có ưu điểm là tạo ra miễn dịch dịch thể và miễn dịch tế bào. Mặc dù cơ chế miễn dịch bảo vệ cơ thể khỏi COVID-19 chưa được nghiên cứu rõ ràng, song có thể có sự tham gia của cả miễn dịch dịch thể và miễn dịch tế bào. Tế bào T CD8 gây độc tế bào tham gia vào quá trình loại thải virus trong nhiều bệnh lý đường hô hấp do virus, đồng thời đáp ứng miễn dịch tế bào thông qua tế bào T cũng tồn tại lâu dài và làm giảm nguy cơ nhiễm SARS-CoV-2. Khả năng đáp ứng của T CD8 thường xảy ra mạnh mẽ sau khi tiêm vắc xin qua trung gian virus có lỗi sao chép và được kì vọng ở vắc xin mRNA. Do đó, các xét nghiệm miễn dịch tế bào T để kiểm tra đáp ứng của vắc xin nên được thực hiện thường xuyên.
– Các đặc điểm của bệnh nhân như tuổi, giới tính, tiền sử bệnh thận đang mắc và phác đồ điều trị đang áp dụng cũng có thể ảnh hưởng đến khả năng bảo vệ của vắc xin. Ở những bệnh nhân không xuất hiện hoặc đáp ứng miễn dịch (dịch thể và/hoặc tế bào) kém sau khi tiêm vắc xin, về lý thuyết có thể lựa chọn những phương án sau: tiêm thêm liều bổ sung, hoặc chuyển sang phương án sử dụng loại vắc xin khác, hoặc chủng ngừa vắc xin qua niêm mạc đường hô hấp. Cách chủng ngừa qua niêm mạc đường hô hấp, khác với tiêm bắp, sẽ gây ra trí nhớ miễn dịch mạnh mẽ qua trung gian của các tế bào miễn dịch bẩm sinh và tại chỗ ở biểu mô đường hô hấp, có tác dụng bảo vệ trong giai đoạn đầu nhiễm SARS CoV-2. Do đó, chủng ngừa vắc xin qua đường niêm mạc có thể là một chiến lược vắc xin hiệu quả cho những bệnh nhân bị suy giảm miễn dịch.
TIÊM VACCIN Ở MỘT SỐ NHÓM BỆNH NHÂN MẮC BỆNH THẬN MẠN
1. Bệnh nhân lọc máu chu kỳ
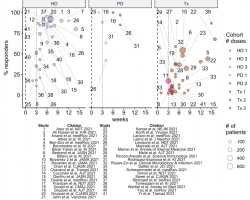
– Các cơ sở lọc máu là những địa điểm có nguy cơ lây nhiễm SARS-CoV-2 rất cao. Sự hình thành kháng thể sau khi nhiễm COVID-19 được ghi nhận ở 100% số bệnh nhân lọc máu, nhưng độ bền của đáp ứng miễn dịch này và mức độ nó chuyển thành miễn dịch bảo vệ vẫn chưa rõ ràng. Một số nghiên cứu chỉ ra rằng hiệu giá kháng thể SARS-CoV-2 IgG giảm đáng kể sau 3 tháng kể từ khi chẩn đoán. Do đó, điều quan trọng là khi các đơn vị lọc máu bắt đầu tiêm chủng COVID-19 cho bệnh nhân, nồng độ kháng thể sau tiêm nên được theo dõi để lên lịch tiêm chủng một cách tối ưu. Hơn nữa, một nghiên cứu đang diễn ra sẽ làm sáng tỏ liệu các loại vắc xin cụ thể có mang lại những lợi ích cụ thể cho những người đang chạy thận nhân tạo chu kỳ hay không.
2. Bệnh nhân đang điều trị thuốc ức chế miễn dịch: BN Thận hư, Lupus, ghép thận vv
– Những bệnh nhân mắc bệnh thận do tự miễn hoặc có bệnh lý tự miễn khác đã đều bị loại trừ trong các nghiên cứu chính về vắc xin COVID-19. Do đó, hiện không có dữ liệu nào liên quan đến tính an toàn, khả năng sinh miễn dịch và hiệu quả bảo vệ của vắc xin ngắn hạn và dài hạn ở những bệnh nhân này.
– Một số bất cập khác ảnh hưởng đến quyết định tiêm chủng ở nhóm bệnh nhân đặc biệt này cũng cần được giải quyết, ví dụ như thời điểm tiêm chủng và sự sẵn sàng tiêm chủng ở nhóm bệnh nhân được điều trị bằng liệu pháp ức chế CD20 (VD: rituximab) – một phương pháp điều trị đã được biết là làm giảm phản ứng miễn dịch đối với tiêm chủng. Việc quyết định nên trì hoãn điều trị rituximab để tiêm vắc xin hoặc thay thế bằng một liệu pháp ức chế miễn dịch khác nên được cân nhắc kĩ lưỡng vì có thể làm bùng phát bệnh tự miễn của bệnh nhân.
– Ở những bệnh nhân mắc bệnh tự miễn đang ở giai đoạn hoạt động, điều trị bệnh tự miễn nên được ưu tiên và xem xét trì hoãn việc tiêm chủng.
– Khả năng sinh miễn dịch của vắc-xin SARS-CoV-2 ở những bệnh nhân đang sử dụng các phác đồ ức chế miễn dịch thông thường khác cần được nghiên cứu thêm. Trong nhóm bệnh nhân ghép tạng, phản ứng sinh kháng thể trong huyết thanh với vắc xin cúm thấp hơn đáng kể so với những người chỉ điều trị với mycophenolate mofetil. Ghi nhận này có thể gợi ý rằng những bệnh nhân trong nhóm này có thể cần điều chỉnh trong liệu trình tiêm chủng. Một số vắc xin COVID-19 cần yêu cầu chất bổ trợ để tăng khả năng sinh miễn dịch của chúng, việc ao sánh sự chuyển đổi huyết thanh và tính an toàn của những vắc xin này với những vắc xin không yêu cầu chất bổ trợ, chẳng hạn như vắc xin qua virus trung gian có lỗi sao chép, sẽ cung cấp thêm nhiều thông tin hữu ích sau này.
– Đã có những lo ngại rằng vắc xin có thể gây bùng phát bệnh tự miễn tiềm tàng nhưng rất khó chứng minh và các mối liên quan có ý nghĩa thống kê chưa được báo cáo. Hơn nữa, hiện không có bằng chứng nào cho thấy vắc xin gây tái phát bệnh có khả năng gây tử vong hoặc bùng phát các đợt cấp. Về mặt lý thuyết, đáp ứng miễn dịch sau tiêm vắc xin sẽ kích hoạt IFNα, có thể gây bùng phát đợt tiến triển ở bệnh nhân lupus ban đỏ hệ thống. Tuy nhiên, thông qua việc đánh giá rủi ro-lợi ích đối với COVID-19, giữa khả năng gây tử vong do virus so với nguy cơ các đợt bùng phát, cho thấy vẫn có thể ưu tiên tiêm chủng trong hầu hết các trường hợp. Cần phải cảnh giác với những rủi ro này và nên có các nghiên cứu dịch tễ học sau khi đưa vắc xin ra thị trường để phục vụ cho việc phân bổ vắc xin đối từng đối tượng cụ thể.
3. Kết luận
– Dựa trên những dữ liệu đã có về vắc xin bất hoạt (VD: vắc xin cúm), chúng ta tạm giả thiết rằng tính an toàn của các loại vắc xin phòng COVID-19 hiện có không có sự khác nhau giữa nhóm bệnh nhân trong nghiên cứu so với nhóm người bệnh có bệnh thận mạn tính. Tính phù hợp của các nền tảng vắc xin phòng COVID-19 mới trên quần thể không đồng nhất này hiện chưa được biết rõ, nhưng tỷ lệ đáp ứng dự kiến sẽ thấp hơn so với các nghiên cứu chính đã được công bố cho đến nay. Do đó, vắc-xin có hiệu lực cao vẫn nên được ưu tiên lựa chọn trên nhóm bệnh nhân có bệnh thận mạn.
– Một vấn đề cần lưu tâm khác là sự lưỡng lự khi tiêm vắc xin, có thể sẽ khác nhau ở từng nhóm quần thể dân cư do có sự khác biệt bởi các yếu tố kinh tế xã hội và nhân khẩu học. Cần có sự thảo luận thẳng thắn, rõ ràng giữa bệnh nhân và nhà cung cấp dịch vụ y tế về lợi ích, nguy cơ và những rủi ro khi tiêm phòng vắc xin cũng như những luận điểm không đúng liên quan đến tiêm chủng COVID-19. Các nghiên cứu về vắc-xin COVID-19 có triển vọng liên quan đến bệnh nhân mắc bệnh thận giai đoạn nặng và những người ghép thận là cần thiết và có khả năng thực hiện trong tương lai gần. Trong khi đó, bệnh nhân cần được tư vấn về tầm quan trọng của việc tiếp tục thực hành các biện pháp an toàn như giãn cách xã hội và sử dụng các vật dụng bảo vệ bản thân như khẩu trang, tấm chắn giọt bắn…
Một số loại vắc xin đã hoặc sắp nhận được giấy phép sử dụng khẩn cấp, song song với việc nghiên cứu và phát triển nhiều loại vắc xin mới
| Bảng 1. Các vắc xin COVID-19 | |||||
| Tên
(hãng SX) |
Loại kháng thể miễn dịch | Hiệu quả | Bảo quản | Số liều cần tiêm | Cấp phép |
| Vắc xin bất hoạt từ virus nguyên dạng | |||||
| CoronaVac (Sinovac | IgM/IgG | Chưa có thông tin | 2 – 8 độ C | 2 | Trung Quốc, Thổ Nhĩ Kỳ, Brazil |
| COVAXIN (BharatBiotech) | Chưa có thông tin | Ấn Độ | |||
| BBIBP-CorV (Sinopharm) | Chưa có thông tin | Trung Quốc, Bahrain, UAE | |||
| Vắc xin từ các thành phần cấu thành virus | |||||
| NVX-CoV2373 (Novavax) | IgM/IgG | Chưa có thông tin | 2 – 8 độ C | 2 | Thử nghiệm pha III |
| ZF2001 (Chinese Academy
of Sciences) |
Chưa có thông tin | Thử nghiệm pha III | |||
| Vắc xin qua trung gian virus có lỗi sao chép mang gen bệnh | |||||
| ChAdOx1 nCoV-19
(Oxford-AstraZeneca) |
IgM/IgG | 70,4%
|
2 – 8 độ C | 1-2 | Anh và Cơ quan Dược phẩm Châu Âu |
| Ad5-nCOV (CanSino) | IgA, tế bào trung gian miễn dịch | Chưa có thông tin | Thử nghiệm pha III | ||
| Sputnik V (Gamaleya
Research) |
Chưa có thông tin | Nga, Belarus, Argentina | |||
| Ad26.COV2.S (Janssen) | Chưa có thông tin | Thử nghiệm pha III | |||
| Vắc xin mRNA | |||||
| BNT162b2
(Pfizer-BioNTech) |
IgM/IgG, IgA, các tế bào trung gian miễn dịch | 95% ở tất cả các nhóm tuổi | – 70 độ C (vĩnh viễn)
2 – 8 độ C (5 ngày) |
2 | Cơ quan dược phẩm châu Âu, Hoa Kỳ, Canada và Anh |
| mRNA-1273 (Moderna) | 94.1% | – 20 độ C (6 tháng)
2 – 8 độ C (30 ngày) |
2 | Cơ quan dược phẩm châu Âu, Hoa Kỳ, Canada và Anh | |
PGS.TS Đỗ Gia Tuyển – Trưởng Ban nghiên cứu khoa học Hội Lọc máu Việt Nam
THAM KHẢO
1. US National Library of Medicine. govhttps://clinicaltrials.gov/ct2/show/NCT04611802(2021).
2. Polack FP, et al. Safety and efficacy of the BNT162b2 mRNA Covid-19 vaccine. N. Engl. J. Med. 2020;383:2603–2615. doi: 10.1056/NEJMoa2034577. – DOI – PMC – PubMed
3. Baden LR, et al. Efficacy and safety of the mRNA-1273 SARS-CoV-2 vaccine. N. Engl. J. Med. 2020 doi: 10.1056/NEJMoa2035389. – DOI – PMC – PubMed
4. Voysey M, et al. Safety and efficacy of the ChAdOx1 nCoV-19 vaccine (AZD1222) against SARS-CoV-2: an interim analysis of four randomised controlled trials in Brazil, South Africa, and the UK. Lancet. 2021;397:99–111. doi: 10.1016/S0140-6736(20)32661-1. – DOI – PMC – PubMed
5. Jeyanathan M, et al. Immunological considerations for COVID-19 vaccine strategies. Nat. Rev. Immunol. 2020;20:615–632. doi: 10.1038/s41577-020-00434-6. – DOI – PMC – PubMed