Dịch: BSCKI Nguyễn Thanh Hùng, Phó TTK Hội Lọc máu Việt Nam
CHƯƠNG 3: PHÒNG NGỪA LÂY TRUYỀN HCV Ở ĐƠN VỊ THẬN NHÂN TẠO
| 3.1. |
Chúng tôi khuyến cáo các cơ sở thận nhân tạo tuân thủ các quy trình kiểm soát nhiễm khuẩn tiêu chuẩn bao gồm các biện pháp vệ sinh mà có tính hiệu quả đề phòng di chuyển máu và dịch cơ thể chứa máu giữa các bệnh nhân để để phòng lây truyền các tác nhân lây truyền qua đường máu (xem Bảng 1) (1A). |
||
| 3.1.1. |
Chúng tôi khuyến cáo rằng kiểm tra bằng quan sát thường xuyên các quy trình kiểm soát nhiễm khuẩn ở đơn vị thận nhân tạo (1C). |
||
| 3.1.2. |
Chúng tôi khuyến cáo không sử dụng máy thận nhân tạo riêng cho bệnh thận nhân tạo nhiễm HCV (1D). |
||
| 3.1.3. |
Chúng tôi đề nghị không cách ly bệnh nhân thận nhân tạo nhiễm HCV (2C). |
||
| 3.1.4. |
Chúng tôi đề nghị rằng quả lọc của bệnh nhân nhiễm HCV có thể sử dụng lại nếu tuân thủ các quy trình kiểm soát nhiễm khuẩn tiêu chuẩn (2D). |
||
| 3.2. |
Chúng tôi khuyến cáo rằng các trung tâm thận nhân tạo kiểm tra và theo dõi toàn bộ các kết quả xét nghiệm HCV để xác nhận ca nhiễm HCV mới ở bệnh nhân của họ (1B). |
||
| 3.2.1. |
Chúng tôi khuyến cáo rằng các biện pháp tích cực phải được thực hiện để cải thiện vệ sinh tay (và sử dụng găng tay đúng), tiêm an toàn, và làm sạch và khử khuẩn môi trường khi xác nhận có ca nhiễm HCV mới dường như liên quan đến lọc máu (1A). |
||
| 3.3. |
Các chiến lược phòng ngừa lây nhiễm HCV trong các đơn vị thận nhân tạo nên ưu tiên tuân thủ thực với hành kiểm soát nhiễm khuẩn tiêu chuẩn và không nên dựa chủ yếu vào điều trị bệnh nhân nhiễm HCV (Không phân độ) |
||
Bảng 1. Thực hành kiểm soát nhiễm khuẩn (“các biện pháp vệ sinh”) đặc biệt phù hợp để đề phòng lây truyền HCV |
|||
|
– Vệ sinh tay và thay găng đúng, đặc biệt giữa các lần tiếp xúc với bệnh nhân, trước khi thực hiện thủ thuật xâm lấn, và sau khi tiếp xúc với máu và bề mặt/dụng cụ có khả năng nhiễm bẩn với máu. – Thực hành chuẩn bị thuốc tiêm đúng bằng các kỹ thuật vô trùng và ở một khu vực sạch phù hợp, và thực hành tiêm thuốc đúng. – Làm sạch và khử khuẩn kỹ càng các bề mặt ở khu vực lọc máu, đặc biệt là các bề mặt tiếp xúc cao. – Phân chia đầy đủ các dụng cụ sạch tránh xa các vật tư và thiết bị đã nhiễm bẩn. |
|||
GIẢI THÍCH
Tỷ lệ lưu hành nhiễm HCV ở bệnh nhân thận nhân tạo thường cao hơn cộng đồng chung.148 Tỷ lệ lưu hành HCV thay đổi từ khoảng 4% đến 9% ở hầu hết các quốc gia phát triển cao, nhưng cao hơn đáng kể ở các quốc gia khác, đặc biệt ở Trung Đông, Bắc và Trung Sahara Châu Phi, Châu Á và Đông Âu (Bảng 2152-160) Tỷ lệ này thay đổi trong các thời điểm khủng hoảng xã hội, chiến tranh, suy thoái kinh tế.161-163 Theo một tổng hợp hệ thống các nghiên cứu gần đây ở cộng đồng bệnh nhân thận nhân tạo dựa trên dữ liệu đến năm 2006, tỷ lệ phát sinh nhiễm HCV toàn cầu là 1.47/100.000 bệnh nhân mỗi năm: 4.44 mỗi 100 bệnh nhân mỗi năm ở các quốc gia thu nhập thấp đến trung bình và 0.99/100 bệnh nhân ở các nước thu nhập cao.164
HCV dễ dàng lây truyền qua con đường ngoài đường tiêu hóa, chủ yếu do phơi nhiễm qua da với máu. Tỷ lệ phát sinh nhiễm HCV đã giảm sau khi tiến hành việc sàng lọc người hiến máu và điều trị ESA làm giảm nhu cầu truyền máu165 đã dẫn đến lây truyền trong bệnh viện trở thành con đường lây truyền HCV chính ở đơn vị thận nhân tạo. Nhiều nghiên cứu đã xác nhận lây truyền trong bệnh viện tại đơn vị lọc máu sử dụng dữ liệu dịch tễ học và phân tích chủng biến thể qua phân tích giải trình tự gen.18,31,166-169 Dữ liệu đó được hỗ trợ thêm bởi quan sát thấy giảm tỷ lệ nhiễm trùng sau khi tiến hành thực hành kiểm soát nhiễm khuẩn và các xét nghiệm anti-HCV huyết thanh học thế hệ mới, độ nhạy và độ đặc hiệu cao.14,170 Một điều tra đa trung tâm tiết lộ rằng tỷ lệ lưu hành anti-HCV dương tính tại đoàn hệ bệnh nhân thận nhân tạo tại Bỉ (n=1710) giảm ổn định từ 13.5% năm 1991 xuống 6.8% năm 2000, và các điều tra tương tự tiết lộ giảm đáng kể ở các quốc gia Châu Âu khác như Pháp (42% xuống 30%, Ý (28% xuống 16%) và Thụy Điển (16% xuống 9%).170 Bảng 2 cung cấp một cái nhìn khái quát tỷ lệ lưu hành HCV ở bệnh nhân thận nhân tạo được tổng hợp từ một số nghiên cứu gần đây.
Tuy nhiên, hơn 50% vụ bùng nổ HCV liên quan đến y tế từ năm 2008 đến 2015 đã báo cáo cho CDC là xảy ra trong thận nhân tạo.171 Kết quả là CDC gần đây cung cấp hướng dẫn thực hành kiểm soát nhiễm khuẩn tiêu chuẩn để ngẵn chặn lây truyền HCV ở các đơn vị thận nhân tạo.143
Bảng 2| Tỷ lệ HCV đã báo cáo gần đây tại các đơn vị thận nhân tạo |
|||||
| Quốc gia | N | Năm | Tỷ lệ HCV (%) | Nguồn | |
| Australia-New Zealand | 393 | 2012 | 3.8 | DOPPS 5147 | |
| Belgium | 485 | 2012 | 4.0 | DOPPS 5147 | |
| Brazil | 798 | 2011 | 8.4 | Rodrigues de Freitas148 | |
| Canada | 457 | 2012 | 4.1 | DOPPS 5147 | |
| China | 1189 | 2012 | 9.9 | DOPPS 5147 | |
| Cuba | 274 | 2009 | 76 | Santana149 | |
| Egypt | – | 2007–2016 | 50 | Ashkani-Esfahan149a | |
| France | 501 | 2012 | 6.9 | DOPPS 4147 | |
| Germany | 584 | 2012 | 4.5 | DOPPS 5147 | |
| Gulf Cooperation Council | 910 | 2012 | 19.3 | DOPPS 5147 | |
| India | 216 | 2012 | 16 | NephroPlus | |
| 1050 | 2013 | 11 | |||
| 3068 | 2014 | 8 | |||
| Iran | – | 2006––2015 | 12 | Ashkani Esfahan149a | |
| Iraq | – | 2008–2015 | 20 | Ashkani-Esfahan149a | |
| 7122 | 2015 | 10 | |||
| 7673 | 2016 | 9 | |||
| Italy | 485 | 2012 | 11.5 | DOPPS 5147 | |
| Japan | 1609 | 2012 | 11.0 | DOPPS 5147 | |
| Jordan | – | 2007-2015 | 35 | Ashkani-Esfahan149a | |
| Lebanon | 3769 | 2010–2012 | 4.7 | Abou Rached150 | |
| Libya | 2382 | 2009–2010 | 31.1 | Alashek151 | |
| Romania | 600 | 2010 | 27.3 | Schiller153 | |
| Russia | 486 | 2012 | 14.0 | DOPPS 5147 | |
| Saudi Arabia | – | 2007 | 19 | Ashkani-Esfahan149a | |
| Senegal | 106 | 2011 | 5.6 | Seck154 | |
| Syria | – | 2009 | 54 | Ashkani-Esfahan149a | |
| Spain | 613 | 2012 | 8.9 | DOPPS 5147 | |
| Sweden | 426 | 2012 | 6.0 | DOPPS 5147 | |
| Turkey | 383 | 2012 | 7.0 | DOPPS 5147 | |
| United Kingdom | 397 | 2012 | 4.6 | DOPPS 5147 | |
| United States | 2977 | 2012 | 7.3 | DOPPS 5147 | |
Kiểm soát nhiễm khuẩn
Kiểm soát nhiễm khuẩn không chỉ ngăn ngừa lây truyền HCV mà còn với các tác nhân lây truyền khác; do đó thực hiện các nỗ lực nhằm cải thiện sẽ mở rộng lợi ích. Quan trọng nhất, lây truyền HCV có thể phòng ngừa hiệu quả qua việc tuân thủ các thực hành kiểm soát nhiễm khuẩn tiêu chuẩn được khuyến cáo hiện nay. Không có báo cáo lây truyền HCV nào ở đơn vị lọc máu thực hiện toàn bộ các thực hành kiểm soát nhiễm khuẩn. Tuyên bố có phần định kiến này không nhằm giải thích quan sát này. Ngoài ra, trong kinh nghiệm của nhiều tác giả, các trung tâm khi xác nhận những ca lây truyền và phản ứng sau đó là tăng chú ý đến các biện pháp thực hành kiểm soát nhiễm khuẩn tiêu chuẩn thì lây truyền đã không còn tiếp diễn. Quan sát này áp dụng cho những biến cố bùng nổ và lây nhiễm không được công bố.
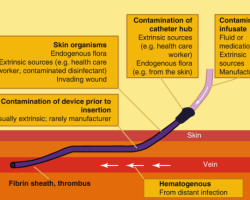
Các tổng hợp hệ thống đã kiểm tra các lý do ẩn chứa sau sự kiện lây truyền HCV tại các đơn vị thận nhân tạo.31, 167,173 Phân tích nguyên nhân gốc rễ của các sự cố lây truyền HCV trong bệnh viện19,26,28,174,175 đã tiết lộ là kiểm soát nhiễm khuẩn liên quan đến lây truyền HCV giữa các bệnh nhân trong đơn vị thận nhân tạo không có đủ hiệu lực. Có nhiều lý do, bao gồm thời gian trễ của nhiễm HCV, số lần điều trị mà bệnh nhân phơi nhiễm (nhiều lần mỗi tuần), và tài liệu thận nhân tạo sơ sài không đầy đủ thông tin, gây ra những thách thức lớn cho việc thu thập thông tin để điều tra hồi cứu để xác định chính xác nguyên nhân. Hiếm khi, nguyên nhân chính xác có thể phỏng đoán được từ các dữ liệu dịch tễ học và virus học phân tử. Thông thường hơn, lây nhiễm được ghi chép ở những bệnh nhân cùng bối cảnh lâm sàng, những bệnh nhân khác ít phơi nhiễm hơn, và/hoặc các yếu tố nguy cơ, và mất hiệu lực trong kiểm soát nhiễm khuẩn được xác nhận ở đơn vị lâm sàng có thể dẫn đến lây truyền cục bộ (Bảng 3). Các nguyên nhân khác như thực hiện thận nhân tạo khi đi du lịch ở các nước đang phát triển, phơi nhiễm với nhân viên y tế không làm chuyên môn lọc máu (thủ thuật đường vào mạch máu được tiến hành ở các đơn vị phẫu thuật) có thể xảy ra và được cân nhắc trước khi kết luận lây truyền xảy ra ở đơn vị thận nhân tạo.
Bảng 3| Các yếu tố và sự mất hiệu lực trong thực hành kiểm soát nhiễm khuẩn liên quan đến lây truyền HCV tại bệnh viện |
| – Chuẩn bị thuốc tiêm ở môi trường đã nhiễm bẩn (bao gồm việc chuẩn bị ở khu vực lọc máu)
– Sử dụng lại một lọ thuốc đơn liều cho nhiều hơn 1 bệnh nhân – Sử dụng xe vận chuyển để vận chuyển vật tư và thuốc cho các bệnh nhân – Làm sạch và khử khuẩn môi trường bề mặt tiếp xúc giữa các bệnh nhân không đầy đủ – Không phân biệt riêng khu vực bẩn và khu vực sạch – Không thay găng và tiến hành rửa tay giữa các lần thực hiện nhiệm vụ hoặc giữa các bệnh nhân – Luân chuyển các quá trình nhanh – Tỷ lệ nhân viên thấp |
| HCV: virus viêm gan C |
Sai sót xử lý các thuốc tiêm ảnh hưởng lên tần xuất lây nhiễm. Thuốc tiêm có thể nhiễm bẩn với HCV khi chúng xâm nhập qua kim và bơm tiêm, qua môi trường hoặc qua bàn tay của nhân viên y tế chạm vào màng ngăn của lọ thuốc. Thực hành tiêm an toàn theo US-CDC’s One & Only Campaign (http://www.oneandonlycampaign.org/) giúp giải quyết vấn đề này bằng cách sử dụng riêng bơm kim tiêm. Vấn đề tiếp theo là mối lo lắng xảy ra khi các thuốc được bảo quản ở quá gần hoặc chuẩn bị ở khu vực nhiễm bẩn và các dụng cụ nhiễm máu khác. Việc chia sẻ heparin hoặc các thuốc khác thành nhiều liều hoặc các đầu kim lấy máu để theo dõi glucose máu cũng có thể gây lây nhiễm. Làm sạch và khử khuẩn không đầy đủ các bề mặt tiếp xúc được chia sẻ giữa các bệnh nhân làm tăng nguy cơ lây truyền. Điều này có thể bao gồm không khử khuẩn và làm sạch bề mặt ngoài của máy thận, ghế/giường điều trị, và các bề mặt khác trong khu vực điều trị, và xử lý sự cố tràn máu không đầy đủ.
Cần nhấn mạnh rằng nhiễm bẩn máu lên các bề mặt tiếp xúc và các thiết bị ở cả trong và ngoài khu vực điều trị bệnh nhân cũng có thể xuất hiện, ngay cả khi không quan sát thấy giọt máu. HCV RNA đã được phát hiện cả ở bề mặt bên ngoài máy thận, các đầu nối dịch lọc, thùng lưu chứa chất thải dùng chung, bồn rửa tay của nhân viên y tế.176-182 Máu có thể nhìn thấy hoặc không nhìn thấy bằng mắt thường, bằng chứng xuất hiện máu có thể làm bằng test hóa chất, có thể phát hiện trên các bề mặt trong môi trường khu vực lọc máu mà việc thực hiện các quy trình khử khuẩn và làm sạch không đúng dẫn đến bùng nổ HCV.18 HCV trên bề mặt có thể duy trì khả năng lây nhiễm lên đến 16 giờ hoặc hơn ở nhiệt độ phòng.181,183 Vệ sinh tay đóng vai trò quan trọng trong phòng ngừa lây truyền trong bệnh viện.184 Thiếu sự tuân thủ thực hành tiêu chuẩn như rửa tay, sử dụng găng và thay găng, đã được ghi nhận trong rất nhiều đợt kiểm tra. Ở hầu hết các vụ bùng nổ HCV ở các trung tâm thận nhân tạo tại Hoa Kỳ báo cáo lên CDC, đã xác nhận kiểm soát nhiễm khuẩn không có hiệu lực, liên quan đến thực hành như vệ sinh tay, sử dụng găng, xử lý thuốc tiêm, khử khuẩn bề mặt.171
Petrosillo và cộng sự164 đã thực hiện một nghiên cứu đa trung tâm ở 58 trung tâm thận nhân tạo tại Italia và thấy rằng nguy cơ điều chỉnh của lây truyền HCV có liên quan với lọc máu ở các đơn vị có tỷ lệ bệnh nhân nhiễm HCV cao ban đầu và tỷ lệ nhân viên/bệnh nhân thấp. Một nghiên cứu 87 trung tâm thận nhân tạo tại Hoa Kỳ phát hiện tương tự rằng tỷ lệ lưu hành HCV lớn hơn 10%, tỷ lệ nhân viên thấp, và thời gian điều trị 2 năm trở lên ở đơn vị thận nhân tạo là một mối liên quan độc lập với tần xuất nhiễm HCV mắc phải tại cơ sở lọc máu.186
Thực hiện các thực hành kiểm soát nhiễm khuẩn có thể được nâng cao bằng việc thiết lập một chương trình các điều tra dựa trên bằng chứng, như đã được khuyến cáo bởi US-CDC, và định kỳ đánh giá và tái củng cố sự tuân thủ trong thực hành qua những đợt kiểm tra quan sát. Thực hành kiểm soát nhiễm khuẩn là quan trọng nhất để cải thiện (dựa trên quan sát các vi phạm trong các tình huống bùng nổ mà có thể dẫn đến lây truyền HCV) được chỉ ra trong Bảng 1. US-CDC có nhiều bảng kiểm và công cụ kiểm tra để hỗ trợ các cơ sở thực hiện và đánh giá các thực hành đó.187
Cách ly
Khái niệm cách ly bệnh nhân nhiễm HCV (hoặc bệnh nhân đang đợi kết quả sàng lọc HCV) trong thận nhân tạo là sự phân chia về mặt vật lý giữa các bệnh nhân khác nhau cho mục đích rõ ràng là hạn chế lây nhiễm HCV trực tiếp hoặc gián tiếp. Khái niệm kinh điển của cách ly tiếp xúc được sử dụng cho nhiễm HBV ở các đơn vị thận nhân tạo (gồm phòng, máy, thiết bị, quần áo, và nhân viên riêng). Tuy nhiên, “cách ly” như đã được chú ý cho kiểm soát HCV bao gồm rất nhiều các tiếp cận và chính sách, gồm máy thận nhân tạo, nhân viên, phòng, hoặc ca điều trị riêng, và/hoặc các trang bị phòng hộ khác (như tạp dề, áo choàng, găng tay) bởi các chuyên gia y tế tham gia ở các bệnh nhân đó.
Trong khi cách ly hoàn toàn bệnh nhân nhiễm HBV (phòng cách ly, và do đó bao gồm cả máy, thiết bị, và nhân viên) đã chứng minh là không có giá trị trong việc ngăn chặn lây truyền HBV trong bệnh viện ở các đơn vị thận nhân tạo,188 có nhiều lý do tranh luận chống lại khuyến cáo cách ly bệnh nhân HCV dương tính189 gồm:
(i) Chỉ cách ly HCV không có tác dụng ngăn ngừa lây truyền các bệnh lý nhiễm khuẩn khác. Việc cách ly bệnh nhân tạo ra một cảm giác sai lầm là yên tâm trong vấn đề thực hành mà dễ dàng gây ra những hậu quả như nhiễm trùng máu (BSI) hoặc lây truyền các vi sinh vật kháng thuốc hoặc các tác nhân lây truyền qua đường máu khác.
(ii) Cách ly bệnh nhân dựa trên cả HBV và HCV sẽ tạo ra bốn đoàn hệ riêng biệt (Không nhiễm HBV và HCV, nhiễm HBV đơn độc, nhiêm HCV đơn độc, đồng nhiễm HBV và HCV), gây ra thách thức trong hậu cần. Điều trị nhiễm HCV gây thêm khó khăn hậu cần là làm thế nào đối với bệnh nhân đang thực hiện điều trị.
(iii) Chỉ cách ly tình trạng nhiễm HCV có thể làm phơi nhiễm bệnh nhân cách ly với các chủng HCV GT khác.
(iv) Chuyển đổi huyết thanh có thể chậm đến vài tháng ở bệnh nhân bị nhiễm mới và các xét nghiệm huyết thanh học không thể phản hồi kịp thời để loại trừ các bệnh nhân mới nhiễm.190
(v) Bắt đầu và duy trì cách ly làm đội thêm chi phí vốn đã đắt tiền trong các chương trình thận nhân tạo.
Bằng chứng cho áp dụng cách ly bệnh nhân nhiễm HCV trong thận nhân tạo là khá yếu, chất lượng bằng chứng cũng thấp (Bảng Bổ sung S16 và S17). Hướng dẫn của KDOQI 2008 – HCV31 tuyên bố rằng các đơn vị thận nhân tạo nên đảm bảo thực hiện và tuân thủ chặt chẽ các quy trình kiểm soát nhiễm khuẩn để phòng ngừa lây truyền các tác nhân lây qua đường máu, bao gồm cả HCV, nhưng cách ly bệnh nhân nhiễm HCV không được khuyến cáo như một biện pháp thay thế các biện pháp kiểm soát nhiễm khuẩn (trừ khi ở các trường hợp liên tục lây truyền mắc phải do chăm sóc y tế, khi mà chính sách cách ly là cần thiết).
Một tổng hợp gần đây bởi Cochrane191 kiểm tra ảnh hưởng của chiến lược cách ly để kiểm soát lây truyền HCV ở các đơn vị thận nhân tạo. Trong 123 bài báo toàn văn đã được xác nhận, các tác giả thấy chỉ một thử nghiệm đối chứng ngẫu nhiên (RCT).192 Nhóm RCT này có tổng cộng 12 trung tâm thận nhân tạo (593 bệnh nhân) được đưa vào nhóm máy thận nhân tạo riêng cho bệnh nhân HCV và nhóm không dùng máy thận nhân tạo riêng. Nghiên cứu chia ra làm hai giai đoạn theo dõi, mỗi giai đoạn kéo dài 9 tháng. Nhân viên được đào tạo thực hành kiểm soát nhiễm khuẩn tiêu chuẩn. Mặc dù bài báo gốc đã báo cáo giảm đáng kể tỷ lệ nhiễm mới ở giai đoạn theo dõi thứ hai ở các đơn vị sử dụng máy thận riêng so với đơn vị không dùng máy thận riêng (dùng test χ2 để tính), dựa trên một phân tích nhiều nguy cơ chuẩn, Chochrane kết luận rằng sử dụng máy thận riêng cho bệnh nhân nhiễm HCV, so sánh với không sử dụng máy thận riêng, không tạo ra sự khác biệt trong việc làm giảm tỷ lệ phát sinh HCV trong thời gian theo dõi. Ngoài ra, chất lượng bằng chứng rất thấp do gặp nhiều vấn đề toán học.
Các nghiên cứu khác kiểm tra cách ly như một hành động làm giảm lây truyền HCV đã báo cáo giảm khả năng lây truyền, nhưng chúng chủ yếu là nghiên cứu quan sát và có chất lượng bằng chứng thấp với nhiều sai sót toán học.193-195 Các chính sách cách ly đã nhiên cứu bao gồm thực hiện cách ly hoặc đoàn hệ bệnh nhân bị nhiễm vào trong một phòng riêng; sử dụng máy sở hữu cá nhân, hoặc máy, phòng, và nhân viên riêng. Hầu hết các nghiên cứu được thiết kế là nghiên cứu trước – sau, và so sánh với các kết quả của chính trung tâm đó trong quá khứ.196-199 Do đó, không thể rõ ràng phân biệt các kết quả cải thiện đã báo cáo đó là do chính sách cách ly hay do tác động làm tăng nhận thức và thực hiện các biện pháp kiểm soát nhiễm khuẩn. Hơn nữa, trong một số nghiên cứu, các yếu tố góp phần khác như thay đổi tỷ lệ lưu hành ban đầu và các thực hành an toàn tiêm và vệ sinh cải thiện theo thời gian.
Ngược lại với các nghiên cứu đó, một nghiên cứu đa trung tâm DOPPS (Dialysis Outcomes and Practice Patterns Study) và một nghiên cứu đa trung tâm tại Italia, cả hai nghiên cứu kết luận rằng cách ly không phòng ngừa lây truyền HCV ở các đơn vị thận nhân tạo,13,185 và một số nghiên cứu tiến cứu quan sát đã cho thấy rằng giảm lây truyền sau khi thưc hiện các biện pháp toàn diện.200 Một nghiên cứu tiến cứu quan sát cho thấy giảm tỷ lệ phát sinh chuyển đổi huyết thanh HCV hàng năm từ 1.4% xuống còn 0% sau khi củng cố vững chắc các biện pháp vệ sinh cơ bản, mà không cần phải cách ly.201
US-CDC không khuyến cáo cách ly bệnh nhân nhiễm HCV trong khuyến cáo phòng ngừa lây nhiễm20 Hội Thận học Anh Quốc cũng tuyên bố rằng bệnh nhân HCV không cần phải lọc máu ở khu vực riêng; tuy nhiên, cần có nhân viên có nhiều kinh nghiệm hơn. Họ khuyến cáo thêm rằng nếu tiếp diễn lây truyền trong bệnh viện xảy ra bất chấp đã củng cố vững chắc và kiểm tra các biện pháp phòng ngừa, một chính sách cách ly cục bộ tạm thời có thể cần thiết.202 European Best Practice Work Group chú ý về việc thực hiện đo lường vệ sinh toàn diện với chăm sóc tiêu chuẩn.203
Cuối cùng, nhiều chuyên gia và hướng dẫn cho biết rằng do lây truyền có thể phòng ngừa hiệu quả bằng tuân thủ các thực hành được khuyến cáo hiện nay, việc chú ý đến cách ly các bệnh nhân huyết thanh dương tính cho thấy là mất đi sự tuân thủ các tiêu chuẩn hiện nay và tác động âm tính lên thực hiện và tái củng cố qua việc đo lường vệ sinh ở các đơn vị.
Máy thận nhân tạo riêng
Bằng chứng của lây truyền HCV qua các con đường bên trong máy thận nhân tạo “dịch lọc đi qua một lần” đã không được chứng minh.31 Lây truyền yêu cầu virus đi qua màng lọc, ngược lên từ ống thải để xâm nhập vào dịch lọc mới được tạo ra, và phải đi qua màng lọc của quả lọc của bệnh nhân tiếp theo. Tuy nhiên, virus thì không thể đi qua được màng lọc, ngay cả khi có biến cố rách màng, sự lây truyền yêu cầu virus HCV phải đến được dịch lọc mới được tạo ra trong máy ở bệnh nhân tiếp theo sau đó và xâm nhập được vào khoang máu qua lỗ lọc của màng lọc. Kịch bản này là không thể xảy ra. Hầu hết các nghiên cứu bao gồm cả những tổng hợp hệ thống kết luận loại trừ lây truyền qua con đường bên trong máy thận. Một số trường hợp, vai trò của tuần hoàn dịch lọc có thể không được loại trừ, nhưng bề mặt môi trường dường như đóng góp nhiều hơn cho lây truyền.18
Lọc máu ở cạnh bên (không phải sử dụng chung một máy thận) một bệnh nhân nhiễm HCV đã cho thấy là ở nguy cơ HCV mắc phải.204. Trong các điều tra bùng nổ với phân tích trình tự gen, việc lây truyền thỉnh thoảng được ghi nhận là từ một bệnh nhân bị nhiễm sang bệnh nhân được điều trị lọc máy ngay ca điều trị tiếp theo, và từ bệnh nhân bị nhiễm sang bệnh nhân ở khu vực lọc máu kế tiếp trong cùng một ca hoặc ca tiếp theo, chỉ ra lây truyền là độc lập với máy thận. Khử khuẩn quá nhanh và không hoàn toàn bề mặt bên ngoài máy thận, ghế/giường thận nhân tạo, bao huyết áp, thùng lưu chứa chất thải) nhìn chung là không có hiệu lực mà đã được xác nhận trong các vụ bùng nổ đó. Một số điều tra, vai trò lây truyền của máy thận đã được loại bỏ hoàn toàn.169 Nhiều nghiên cứu bao gồm cả các tổng hợp hệ thống về lây truyền HCV, bên trong bệnh viện đã được ghi nhận bất chấp chính sách áp dụng máy thận riêng. Cùng với đó, các thông tin xác nhận rằng các thành phần máy thận nhiễm bẩn không thể là một yếu tố góp phần duy nhất cho lây nhiễm, và có thể có vai trò lây truyền HCV từ ít đến không có. Trong khi bề mặt bên ngoài bị nhiễm bẩn của máy thận có lẽ là cơ sở lây truyền HCV, các bề mặt khác trong khu vực lọc máu dường như có cùng tác động, làm giảm dần giá trị mục tiêu của sử dụng máy thận riêng. Tương tự như đối với các vấn đề lo ngại về các nguy cơ cách ly riêng bệnh nhân HCV, tạo ra những áp lực rằng sử dụng máy thận riêng có thể kích hoạt một nhận thức rằng sẽ không còn lây nhiễm HCV trong bệnh viện và do đó làm giảm đi sự chú ý cho nhân viên y tế với các biện pháp phòng ngừa.
Sử dụng lại
Trong quá trình sử dụng lại, lây truyền bệnh nhân – bệnh nhân có thể có nếu quả lọc hoặc các cổng máu không được đóng kín và vô khuẩn không hiệu quả hoặc nếu có sự cố tràn đổ máu bị nhiễm hoặc vận chuyển lẫn lộn các quả lọc. Các tình huống đó có thể loại trừ bằng tuân thủ các biện pháp phòng ngừa tiêu chuẩn và dán nhãn thích hợp. Hai nghiên cứu lớn đã không xác nhận sử dụng lại quả lọc như một yếu tố nguy cơ cho lây truyền HCV,201,205 trong khi mối liên kết yếu đã được chỉ ra trong một nghiên cứu, dường như do các nhiễu không được xác định.206
Quản lý màng lọc khi phát hiện dò máu (rò màng, rách màng – Tiếng Việt).
Khi HCV lây truyền bởi phơi nhiễm qua da với máu từ người bị nhiễm, thực hiện hiệu quả các biện pháp lọc máu đã được hướng dẫn bởi KDOQI 2008 HCV khuyến cáo31 và bởi US-CDC. Nguy cơ virus đi ra quả lọc và bám vào các đầu nối Hansen và đi đến dịch lọc máu qua đầu nối là thấp, do đó CDC không khuyến cáo khử khuẩn máy thận dịch lọc một lần giữa các lần điều trị ở trong cùng một ngày, ngay cả khi có dò máu.20 Hướng dẫn KDIGO 2018 HCV, tuy nhiên, khuyến cáo khử khuẩn cả các đường ống bên trong và các đầu nối Hansen trước khi điều trị bệnh nhân tiếp theo nếu có rò rỉ máu, được giải thích dựa trên các sự cố rất hiếm xảy ra31 (Bảng 4). Chúng tôi cuối cùng vẫn bảo lưu khuyến cáo trước đây của chúng tôi.
Bảng 4| Các biện pháp vệ sinh trong thận nhân tạo (máy thận) |
| Khái niệm:
– “Thiết bị bảo vệ đầu đò áp lực” (Việt Nam còn gọi là lọc khí và sau đây chúng tôi xin được dịch là lọc khí cho phù hợp với cách gọi thông thường tại Việt Nam – người dịch) là một thiết bị lọc (bình thường được lắp màng lọc có kích thước lỗ lọc 0.2 µm) được gắn giữa đường theo dõi áp lực của vòng tuần hoàn ngoài cơ thể (dây máu) và cổng theo dõi áp lực của máy thận. Lọc khí cho phép không khí đi qua một cách tự do để truyền tín hiệu áp suất và được máy thận đọc, hiển thị, nhưng nó không cho phép dịch đi qua. Điều này này bảo vệ bệnh nhân không bị nhiễm các vi sinh vật (khi hệ thống theo dõi áp suất không được khử khuẩn) và máy thận không bị xâm nhập máu và dịch lọc. Một lọc khí bên ngoài thường được lắp với mỗi đường theo dõi áp suất trên dây máu. Một thết bị lọc cũng được đặt bên trong máy. Thay thiết bị lọc bên trong máy là công việc của kỹ thuật viên. – Máy thận nhân tạo “dịch lọc một lần” là máy bơm dịch lọc qua quả lọc và đi đến đường thải. Nhìn chung, những máy đó không cho phép dịch từ đường thải và chảy đến đường dịch mới; “Máy thận tái tuần hoàn dịch lọc” sản xuất dịch lọc cho phép có thể đi qua quả lọc nhiều lần. |
|
Lọc khí – Lọc khí nên được lắp trên đường đo áp lực của vòng tuần hoàn ngoài cơ thể (dây máu). – Trước khi bắt đầu lọc máu, nhân viên nên đảm bảo rằng các kết nối giữa các lọc khí và cổng đo áp lực trên máy là chặt, và việc rò rỉ có thể làm ướt lọc khí. – Lọc khí nên được thay nếu bị ướt, việc đọc giá trị áp suất có thể bị ảnh hưởng. Sử dụng một bơm tiêm sạch để đẩy dịch vào đường máu có thể làm hỏng lọc khí và tăng nguy cơ máu xâm nhập vào máy thận. – Nếu lọc khí ướt sau khi bệnh nhân đã được kết nối, đường dẫn nên được quan sát cẩn thận để xem máu có đi qua lọc khí không. Nếu bất kỳ dịch nào quan sát thấy bên trong máy, phải dừng hoạt động máy ở cuối buổi lọc cho đến khi lọc khí bên trong được thay thế và khử khuẩn đầy đủ. – Một số bộ dây dẫn áp suất đến máy thận không có mức máu – khí, do vậy, loại bỏ sự cần thiết của lọc khí. |
|
Làm sạch bên ngoài – Sau mỗi buổi lọc, bên ngoài máy thận và toàn bộ các bề mặt khu vực lọc máu nên được làm sạch với một hóa chất khử khuẩn mức độ thấp nếu không quan sát thấy nhiễm bẩn. Chú ý đặc biệt đến các bề mặt tiếp xúc cao đối với bệnh nhân (như chỗ để tay hoặc bao huyết áp) hoặc nhân viên (bảng điều khiển của máy thận). – Khử khuẩn bề mặt bên ngoài máy thận không nên bắt đầu cho đến khi bệnh nhân rời khu vực lọc máu. Khoảng thời gian không có bệnh nhân giữa các ca điều trị là cơ sở của đơn vị để làm sạch và khử khuẩn kỹ càng hơn. – Nếu xảy ra tràn đổ máu, bề mặt bên ngoài nên được khử khuẩn với hóa chất khử khuẩn lao hoặc dung dịch chứa ít nhất 500 ppm hypochlorite (pha loãng 1:100 của chất tẩy trắng gia dụng) nếu không có cản trở nào trên bề mặt máy thận. Một lời khuyên với loại hóa chất phù hợp, cần yêu cầu nồng độ và thời gian tiếp xúc, được cung cấp bởi nhà sản xuất máy thận. – Nếu cho rằng máu hoặc dịch cơ thể thấm vào nơi không thể tiếp cận của máy thận (như các khe giữa các module, hoặc đằng sau bơm máu), máy nên được dừng cho đến khi xử lý và khử khuẩn xong. |
|
Khử khuẩn bên trong máy thận – Không cần thiết khử khuẩn đối với máy thận dịch lọc đi qua một lần giữa các lần điều trị bệnh nhân, ngay cả khi có sự cố rò rỉ máu (rách màng). Một số cơ sở có thể vẫn lựa chọn khử khuẩn đầu kết nối Hansen trước những lần điều trị bệnh nhân. – Máy thận tái tuần hoàn dịch lọc nên được khử khuẩn theo quy trình thích hợp giữa các lần điều trị bệnh nhân. |
Kiểm tra
Kiểm tra và sử dụng dữ liệu điều tra để thực hiện các bước phòng ngừa là một tiêu chí tiêu chuẩn của bất kỳ chương trình kiểm soát nhiễm khuẩn nào. Kiểm tra bằng quan sát định kỳ rất nhiều thực hành kiểm soát nhiễm khuẩn, phối hợp với phản hổi kết quả kiểm tra cho nhân viên lâm sàng, cho phép đánh giá định kỳ thực hành thực tế và xác nhận các khoảng trống thực hành. Dữ liệu từ các đợt kiểm tra có thể làm cơ sở cho các can thiệp ngay để điều chỉnh thực hành và nên mở rộng các nỗ lực cải thiện, bao gồm đào tạo và tái đào tạo nhân viên. Tại Hoa Kỳ, hầu hết các trung tâm lọc máu sử dụng công cụ kiểm tra kiểm soát nhiễm khuẩn (gồm các công cụ được phát triển bởi CDC hoặc các công ty lọc máu) như một phần của quá trình cải tiến chất lượng liên tục.
Mặc dù không có RCT nào kiểm chứng tác động của kiểm tra lây truyền HCV ở đơn vị thận nhân tạo, các nghiên cứu quan sát như một phần của các chương trình cải thiện chất lượng liên tục đã cho thấy giảm tỷ lệ BSI sau khi thực hiện các kiểm tra định kỳ và bằng chứng dựa trên các gói can thiệp. Trong một nghiên cứu tại Hoa Kỳ, 17 trung tâm báo cáo hàng tháng biến cố và dữ liệu được gửi đến Mạng lưới An toàn Y tế Quốc gia và hướng dẫn tổng hợp từ CDC. Phản hồi bao gồm các lời khuyên về sử dụng chlohexidine để khử khuẩn chân catheter, đào tạo nhân viên và đánh giá hoàn toàn các kiểm tra với tâm điểm trên chăm sóc catherter và các kỹ thuật vô trùng, vệ sinh tay và chăm sóc đường vào mạch máu, phản hổi tỷ lệ nhiễm trùng và sự tuân thủ cho nhân viên. Tỷ lệ mô hình hóa giảm 32% (P<0.01) cho BSI và 54% (P<0.001) cho BSI liên quan đến đường vào mạch máu.207 Trong một nghiên cứu theo dõi, giảm tỷ lệ BSI liên quan đến đường vào thu được trong 4 năm sau khi bắt đầu tiến hành can thiệp.208 Tính đại diện bao trùm của các trung tâm nằm trong bệnh viện và thiếu nhóm chứng phát sinh một số hạn chế của các dữ liệu đó. Tuy nhiên, sự đơn giản hóa của các công cụ kiểm tra làm cho việc báo cáo trở lên dễ dàng với sử dụng công nghệ thông tin – như được sử dụng trong nghiên cứu này – hạn chế sự cần thiết của các chuyên gia kiểm soát nhiễm khuẩn tại chỗ, và để lại rất ít lý do cho không khuyến cáo thực hiện kiểm tra. Tuy nhiên, phạm vi của kiểm tra đó nằm ngoài đo lường một kết quả cụ thể, như lây truyền HCV, và cho phép thực hiện rộng rãi đo lường kiểm soát nhiễm trùng.
Các kiểm tra thực hiện ở các nghiên cứu trung tâm khác cho thấy mức tuân thủ dưới mức tối ưu với thực hành vệ sinh. Một nghiên cứu tại Tây Ban Nha cho thấy găng được sử dụng ở 93% các trường hợp, và rửa tay chỉ được tiến hành trong 36% số lần tiếp xúc bệnh nhân và chỉ 14% số lần trước khi tiếp xúc với bệnh nhân.209 Trong điều tra US 2002, chỉ 53% cơ sở điều trị ESKD ngoại trú báo cáo chuẩn bị thuốc tiêm ở một vị trí chuẩn bị riêng hoặc vị trí khác ngoài khu vực điều trị, và 4% chuẩn bị thuốc ở khu vực lọc máu.205 Một điều tra bao gồm 420 nhân viên lọc máu đến từ 45 đơn vị đã báo cáo thực hành rửa tay và hiểu biết về nguy cơ nhiễm HCV.210 Ở các cơ sở đó, tỷ lệ phần trăm của nhân viên báo cáo rửa tay và thay găng thường xuyên sau khi hoạt động: 47% khi di chuyển từ khu vực điều trị bệnh nhân này sang khu vực bệnh nhân khác, 55% giữa các lần tiêm thuốc cho bệnh nhân khác nhau, và 57% ngay trước khi bắt đầu lọc máu cho bệnh nhân. Một nghiên cứu khác cho thấy điều tương tự.
Các kiểm tra quan sát của các biện pháp vệ sinh thực hiện trong các điều tra bùng nổ đã xác nhận một phạm vi lớn các vấn đề, bao gồm thiếu thiết vệ sinh tay cơ bản, không thay găng khi chạm vào bề mặt máy thận, hoặc khi cấp cứu khẩn cấp do chảy máu đường vào mạch máu; vận chuyển vòng tuần hoàn máu đã nhiễm bẩn trong thùng chứa không đậy kín; thiếu khử nhiễm định kỳ bên ngoài máy thận và các bề mặt khác ngay cả khi xảy ra tràn đổ máu; không thay lọc khí (thiết bị bảo vệ đầu dò áp lực bên ngoài) khi có nguy cơ nhiễm bẩn. Mặt khác, qua phỏng vấn nhân viên về thực hành vệ sinh tay sau khi có sự cố bùng nổ cho thấy không xác nhận bất kỳ một vi phạm nào trong quy trình.
Tần xuất kiểm tra quan sát định kỳ các quy trình kiểm soát nhiễm khuẩn được thực hiện sẽ phụ thuộc vào loại kiểm tra, sự luân chuyển và đào tạo nhân viên, và các kết quả kiểm tra lần trước. Khi bắt đầu một chương trình mới, kiểm tra nên ở một khoảng cách không quá 6 tháng để nhân viên có thể có nhiều kinh nghiệm với quá trình này và đảm bảo rằng bất kỳ hành động khắc phục nào cũng mang lại hiệu quả. CDC khuyến cáo rằng các kiểm tra nên được tiến hành thường xuyên hàng tháng để thiết lập và liên tục củng cố thực hành đã khuyến cáo. Các kiểm tra quan sát nên được thực hiện ở nhiều ngày của tuần và các ca điều trị khác nhau để mô tả được toàn bộ nhân viên và bối cảnh thực hiện, và nên thực hiện trong thời gian bận rộn nhất của ngày như khi thay ca điều trị. Các yếu tố và số cơ hội (như đối với vệ sinh tay) và quy trình (như sử dụng thuốc tiêm) đã quan sát sẽ màng tính đại diện cho kết quả.
Website của CDC (http://www.cdc.gov/dialysis/prevention-tools/audit-tools.html) có một số công cụ và bảng kiểm kiểm tra, được thiết kế nhằm nâng cao thực hành phòng ngừa nhiễm khuẩn đã được khuyến cáo của CDC. Các công cụ kiểm tra và bảng kiểm có thể được sử dụng bởi các cá nhân khi đánh giá thực hành của nhân viên. Chúng có thể được sử dụng bởi chính nhân viên để giúp hướng dẫn thực hành cho bản thân họ. Tại một số trung tâm, công cụ kiểm tra có thể được chia sẻ với bệnh nhân trong nỗ lực kiểm soát nhiễm khuẩn và cải thiện văn hóa an toàn trong đơn vị.211 Bệnh nhân nên được đào tạo thực hành đúng và nên cảm thấy có tiếng nói để nói chuyện khi họ quan sát thấy một sai sót trong rửa tay hoặc thực hành của nhân viên.
Cần biết rằng thực hành rửa tay cải thiện khi các đối tượng nghiên cứu không biết là họ đang được quan sát. Trong một nghiên cứu, theo dõi video rửa tay (tiến hành qua xem lại video) đã chỉ ra rằng phương pháp này có độ chính xác tốt hơn quan sát trực tiếp.212 Video ghi lại sự tuân thủ rửa tay nên được cân nhắc, và các tiếp cận đổi mới khác để theo dõi sự tuân thủ của nhân viên được khuyến cáo trong thực hành kiểm soát nhiễm khuẩn.
Sàng lọc
Sàng lọc nhiễm HCV là cần thiết để xác định lây nhiễm trong đơn vị thận nhân tạo. CDC khuyến cáo rằng toàn bộ bệnh nhân thận nhân tạo chu kỳ được sàng lọc anti-HCV và nồng độ ALT và làm nhắc lại mỗi 6 tháng và ALT được xét nghiệm hàng tháng đối với bệnh nhân có tính nhạy cảm cao.20 Điều này đã đề cập ở Chương 1. Phát hiện sự chuyển đổi huyết thanh là lời nhắc nhở đánh giá mạnh mẽ thực hành kiểm soát nhiễm khuẩn để điều chỉnh sự mất hiệu lực và đề phòng xuất hiện thêm các ca bệnh đang diễn ra (Bảng 5).25 Một điều quan trọng, sàng lọc HCV không nên sử dụng như một công cụ thay thế cho kiểm tra kiểm soát nhiễm khuẩn định kỳ.
Bảng 5| Các bước để bắt đầu đồng thời và thực hiện sau khi xác nhận một ca nhiễm HCV ở bệnh nhân thận nhân tạo (trích từ CDC Health Alert25) |
| A. Báo cáo lây nhiễm đến cơ quan có thẩm quyền
– Đánh giá yếu tố nguy cơ ảnh hưởng bệnh nhân trong sự phối hợp với y tế dự phòng |
| B. Xác định tình trạng nhiễm của toàn bộ bệnh nhân trong đơn vị thận nhân tạo
– Xét nghiệm HCV toàn bộ bệnh nhân ở trung tâm (Chương 1) trừ khi họ đã biết là có lây nhiễm. Thực hiện xét nghiệm bệnh nhân được điều trị ở trung tâm và người chuyển đi hoặc không điều trị được cảnh báo |
| C. Đánh giá kỹ lưỡng qua phân tích nguyên nhân gốc rễ của lây nhiễm và chỉ ra mất hiệu lực của kiểm soát nhiễm khuẩn
– Tiến hành đánh giá nghiêm ngặt thực hành kiểm soát nhiễm khuẩn để xác định mất hiệu lực. Việc này có thể tối thiểu bao gồm đánh giá thực hành rửa tay và thay găng; chuẩn bị, xử lý và tiêm thuốc; thực hành làm sạch và khử khuẩn môi trường. – Chia sẻ các phát hiện tới toàn bộ nhân viên và đưa ra những hành động để giải quyết mất hiệu lực thực hành. Giáo dục và đào tạo lại nhân viên là cần thiết. – Thuê chuyên gia tư vấn có kinh nghiệm về phòng ngừa nhiễm trùng để cung cấp khuyến cáo cho cải thiện thực hành và lưu lượng công việc và/hoặc thực hiện các hành động để giải quyết các thực hành mất hiệu lực đã được chỉ ra – Tiến hành kiểm tra định kỳ để đảm bảo tuân thủ đúng với các thực hành được khuyến cáo – Thử nghiệm vị trí làm sạch đầy đủ như sử dụng Glo Germ (Moab, UT) hoặc chất phát quang có thể có ích cho giáo dục nhân viên. |
| D. Thông tin cởi mở cho bệnh nhân
– Thống báo đến toàn bộ bệnh nhân lý do cho việc làm thêm xét nghiệm HCV và các kết quả xét nghiệm của họ – Nếu nghi ngờ hoặc xác nhận có lây truyền trong trung tâm, thông báo đến toàn bộ bệnh nhân việc này. Bệnh nhân nên nhận biết các bước thực hiện đánh giá và cải thiện thực hành |
Những yêu cầu về cơ sở hạ tầng
Dữ liệu kiểm tra cho thấy rằng bất chấp đã có những hướng dẫn để phòng ngừa lây truyền HCV ở đơn vị thận nhân tạo, hành động thực hiện của họ vẫn còn ở mức dưới tối ưu, dẫn đến tỷ lệ lớn của nhiễm khuẩn mà không chỉ ảnh hưởng bất lợi cho các kết quả lâm sàng, mà còn gây áp lực chi phí lớn cho hệ thống y tế. Kinh nghiệm từ các điều tra y tế cho thấy rằng các can thiệp phụ thuộc trên các thay đổi hành vi cần nỗ lực lớn. Ngược lại, thay đổi toàn diện, chẳng hạn như áp đặt các quy định và tạo ra môi trường không khuyến khích hành vi thiếu lành mạnh, dường như có tác động lớn hơn. Tác động này đã được chỉ ra trong nhiều lĩnh vực như bỏ thuốc lá và thùng chứa nhiễm HCV213. Ví dụ trong lĩnh vực thận nhân tạo chứng thực bởi biến cố BSI trong lọc máu xác định bởi US National Quality Forum và thực hiện của Medicare Quality Initiative. Khuyến cáo thống nhất các đo lường đã được xác thực chẳng hạn như đã được sử dụng bởi National Healthcare Safety Network là một tiêu chí cho các so sánh và các điều tra cơ sở. Một thay đổi có hệ thống khác có tác động tích cực lên phòng ngừa và kiểm soát nhiễm khuẩn bao gồm tăng tỷ lệ nhân viên, đào tạo, các yêu cầu giáo dục nhân viên. Cơ sở vật chất thay đổi có thể mang lại nhiều lợi ích – ví dụ, yêu cầu thiết lập không gian tối thiểu giữa các khu vực điều trị, tạo bức tường ngăn cách xung quanh từng khu vực điều trị để phân chia thành các phòng thay vì một không gian mở lớn, và sử dụng tường để phân chia khu vực bẩn và sạch (như phòng chuẩn bị thuốc riêng). Những khả năng như vậy nên được thực hiện, theo các chiến lược nhằm cải thiện lưu lượng công việc và giảm nhân viên không cần thiết, những nhân viên này làm tăng thêm đáng kể số lượng công việc trong quá trình lọc máu khi mà sử dụng găng và vệ sinh tay phải được đảm bảo. Khi đó, các cơ quan quản lý nên đưa ra và/hoặc kết hợp các khuyến cáo để hỗ trợ việc tuân thủ các thực hành kiểm soát nhiễm trùng cơ bản trong các đơn vị lọc máu và nên theo đuổi các nỗ lực để biến hành vi kiểm soát nhiễm trùng mong muốn thành phương pháp đơn giản nhất hoặc hợp lý nhất đối với các quy trình chăm sóc (Bảng 6). Bảng 7 cung cấp tổng hợp các biện pháp vệ sinh quan trọng cho nhân viên đơn vị thận nhân tạo thực hiện.
Bảng 6| Các chiến lược hỗ trợ tuân thủ các khuyến cáo kiểm soát nhiễm khuẩn tại đơn vị thận nhân tạo |
| – Điều quan trọng là nhà thiết kế đơn vị lọc máu tạo được một môi trường mà các quy trình kiểm soát nhiễm khuẩn có thể thực hiện dễ dàng. Phải lắp đặt đầy đủ bồn rửa tay, máy thận và không gian chia sẻ nên thuận lợi cho nhân viên quan sát được từng khu vực lọc máu. Một số khu vực quy định khu vực xung quanh máy chạy thận nhân tạo.
– Đơn vị nên đảm bảo đủ thời gian giữa các ca lọc máu để khử nhiễm hiệu quả bên ngoài máy thận và các bề mặt chia sẻ khác. – Đơn vị nên nên cung cấp đủ găng tay ở các điểm chiến lược để đảm bảo rằng nhân viên không quá khó để lấy được găng tay trong trường hợp cấp cứu. – Khi lựa chọn thiết bị mới, nên chú ý đến việc có dễ dàng khử khuẩn không. – Có những tài liệu chỉ ra rằng tỷ lệ mất khả năng thực hiện các biện pháp vệ sinh tăng lên với nhân viên chưa được đào tạo. Nhân viên chưa được đào tạo có mối liên hệ với bùng nổ HCV. Các quy định pháp lý cho một tỷ lệ điều dưỡng với bệnh nhân (như 1:4 ở Pháp). Chương trình đào tạo chăm sóc y tế chính thức cho toàn bộ nhân viên nên được đặt ra (như ở Hoa Kỳ, kỹ thuật viên cung cấp hầu hết các chăm sóc thận nhân tạo trực tiếp nhưng thiếu đào tạo tiêu chuẩn hóa). Các đơn vị lọc máu thay đổi tỷ lệ nhân viên – bệnh nhân, hoặc tuyển chọn nhân viên mới, nên xem lại các thực hiện trên quy trình kiểm soát nhiễm khuẩn và các yêu cầu đào tạo. – Các vấn đề gốc rễ nên được xử lý bằng thực hiện đánh giá nguy cơ và phát triển quy trình cụ thể. Ví dụ, nếu nghi ngờ máu xâm nhập vào hệ thống theo dõi áp suất của máy nhưng đơn vị không có kỹ thuật viên tạo chỗ và không thể bổ sung máy thận, một lọc khí có thể đặt giữa đường máu và hệ thống đã bị nhiễm, lọc máu có thể được tiếp tục cho đến khi kỹ thuật viên có thể giải quyết được vấn đề. Sau đây là các nguồn thông tin hữu ích của CDC và WHO để cải thiện rửa tay, khử khuẩn và làm sạch môi trường, tiêm an toàn. http://www.cdc.gov/dialysis/PDFs/collaborative/Env_notes_Feb13.pdf http://www.cdc.gov/dialysis/PDFs/collaborative/Env_checklist-508.pdf http://www.cdc.gov/dialysis/PDFs/dialysis-Station-Disinfect-Tool-508.pdf http://www.cdc.gov/dialysis/PDFs/collaborative/Hemodialysis-Hand-Hygiene-Observations.pdf http://www.cdc.gov/dialysis/PDFs/collaborative/Hemodialysis-InjectionSafety-Checklist.pdf http://www.cdc.gov/dialysis/PDFs/collaborative/Hemodialysis-InjectionSafety-Observations.pdf http://www.who.int/gpsc/5may/hh_guide.pdf Hand Hygiene in Outpatient and Home-based Care and Long-term Care Facilities: http://apps.who.int/iris/bitstream/handle/10665/78060/9789241503372_eng.pdf (Xem Hình 9 của Tài liệu và p44-49) |
| CDC, Centers for Disease Control and Prevention; US, United States; WHO, World Health Organization. |
Điều trị nhiễm HCV như một biện pháp phòng ngừa lây truyền.
Với sự sẵn có của DAA, có một khả năng rằng đơn vị thận nhân tạo có thể bắt đầu điều trị bệnh nhân bằng các thuốc đó với một hy vọng rằng điều này sẽ chữa cho các bệnh nhân nhiễm trùng và phòng ngừa lây truyền cho bệnh nhân không bị nhiễm. Nhiều nghiên cứu đã cho thấy rằng tỷ lệ lưu hành nhiễm HCV liên quan đến tỷ lệ phát sinh. Do đó, một lý do hợp lý là điều trị thành công có thể giảm lây truyền HCV ở đơn vị thận nhân tạo. Tuy nhiên, cần chú ý rằng lây truyền xảy ra ngay cả khi trung tâm có tỷ lệ lưu hành rất thấp.168 Một nghiên cứu mô hình lây truyền HCV ở các trung tâm thận nhân tạo đã thấy rằng tỷ lệ lưu hành HCV ảnh hưởng lên tỷ lệ phát sinh, nhưng tuân thủ với rửa tay và thay găng là một yếu tố quyết định mạnh mẽ hơn nhiều đối với sự lây truyền.184 Do đó, ngay cả khi đã thiết lập một tỷ lệ HCV thấp, việc tuân thủ với thực hành kiểm soát nhiễm khuẩn là cần thiết. Các chương trình phòng ngừa lây nhiễm HCV đặt tâm điểm lên điều trị bệnh nhân có ảnh hưởng có hại lên cho việc chấp hành các thực hành kiểm soát nhiễm khuẩn, dẫn đến tăng nghịch lý nguy cơ lây truyền. Hơn nữa, dựa trên điều trị để phòng ngừa lây truyền chống lại nguyên lý điều trị bệnh nhân chủ yếu là cho lợi ích cá nhân của họ. Sử dụng điều trị đơn độc như một mục tiêu kiểm soát nhiễm khuẩn có lẽ đặt bệnh nhân vào nguy cơ tăng lây nhiễm HCV và các nhiễm trùng qua đường máu khác từ các nguồn khác.
Các vấn đề thực hiện
Bất chấp các dữ liệu mức độ manh ở trên, tuân thủ thực hành đã được khuyến cáo vẫn ở dưới mức tối ưu, thường do những quan niệm sai của nhân viên thận nhân tạo. Một điều tra 420 nhân viên thận nhân tạo tại 45 cơ sở lọc máu cho thấy rằng chỉ 35% nhân viên tin tưởng rằng bệnh nhân đang trong tình trạng nguy cơ nhiễm HCV mắc phải ở đơn vị thận nhân tạo. Ngược lại, 46% cho rằng chính bản thân họ đang trong nguy cơ nhiễm HCV mắc phải do phơi nhiễm.210 Các nhân viên dường như báo cáo sự hiểu biết làm thế nào bảo vệ bản thân khỏi các tác nhân nhiễm trừng qua đường máu hơn là hiểu biết làm thế nào để bảo vệ bệnh nhân của họ. Trên cơ sở các kết quả quan sát đó, bao gồm cả tuân thủ thay găng (93%) đối lập với tuân thủ rửa tay kém (36%), Arenas và cộng sự209 kết luận tương tự rằng nhân viên lọc máu có mối quan tâm lớn hơn cho lây truyền bệnh nhân – nhân viên và thiếu nhận thức vai trò của mình trong lây truyền tác nhân lây nhiễm cho bệnh nhân. Các dữ liệu hỗ trợ những hành động cần thiết để cải thiện huấn luyện và đào tạo với mục đích lấp đầy khoảng trống kiến thức, cũng như tối ưu hóa sự tuân thủ với các khuyến cáo thực hành kiểm soát nhiễm khuẩn (Bảng 7). Như đã chú ý ở trên, thực hiện bằng thay đổi hành động khi các hướng dẫn đi kèm với thay đổi trong quy định.
Bảng 7| Các biện pháp vệ sinh chính cho nhân viên thận nhân tạoa |
| Khái niệm
– Một “khu vực lọc máu” là khoảng không gian và thiết bị trong đơn vị lọc máu mà được dành riêng cho từng bệnh nhân. Điều này có thể ở dạng một mô đun hoặc phòng rõ ràng, nhưng thường không có ranh giới chia các khu vực lọc máu với nhau hoặc từ một khu vực chia sẻ của đơn vị lọc máu. – Một bề mặt “có khả năng nhiễm bẩn” là bất kỳ dụng vụ, vật tư ở khu vực lọc máu mà có thể bị nhiễm bẩn máu hoặc dịch chứa máu, kể từ lần khử khuẩn gần nhất, ngay cả khi không quan sát thấy bằng chứng của nhiễm bẩn. |
| Giáo dục
– Một chương trình đào tạo liên tục bao phủ lên toàn bộ cơ chế và phòng ngừa lây truyền chéo nên được thiết lập cho nhân viên chăm sóc bệnh nhân thận nhân tạo. – Nhân viên nên chứng minh có đủ năng lực kiểm soát cho các nhiệm vụ mà họ sẽ thực hiện. Năng lực kiểm soát nhiễm trùng (như sử dụng các kỹ thuật vô trùng) nên được đánh giá một cách thầm lặng ít nhất một lần một năm. – Thông tin thích hợp của kiểm soát nhiễm khuẩn nên được đưa đến nhân viên không làm lâm sàng, bệnh nhân, người chăm sóc, khách thăm. Bệnh nhân nên có thẩm quyền nói chuyện khi họ quan sát thấy một thực hành kiểm soát nhiễm khuẩn mà họ lo lắng cho bản thân. |
| Vệ sinh tay
– Nhân viên nên rửa tay bằng xà phòng hoặc nước rửa tay kháng khuẩn với nước, trước và sau khi tiếp xúc với bệnh nhân hoặc bất kỳ thiết bị nào ở khu vực lọc máu. Dung dịch rửa tay nhanh chứa cồn có thể được sử dụng thay thế khi bàn tay nhân viên không quan sát thấy nhiễm bẩn. – Ngoài rửa tay, nhân viên nên đeo găng sử dụng một lần khi chăm sóc bệnh nhân hoặc chạm vào bất kỳ bề mặt có khả năng nhiễm bẩn nào ở khu vực lọc máu. Găng luôn tháo khi rời khỏi khu vực lọc máu. |
| Tiêm an toàn
– Chuẩn bị thuốc tiêm nên thực hiện ở khu vực sạch riêng – Toàn bộ lọ thuốc nên lấy thuốc vào bơm kim tiêm mới, nên thải bỏ ở điểm sử dụng. – Thuốc nên được tiêm bằng kỹ thuật vô khuẩn, sau khi đeo găng sử dụng một lần và khử khuẩn vị trí tiêm với một kỹ thuật vô khuẩn. – Vệ sinh tay được làm trước và sau tiêm. – Toàn bộ các lọ thuốc đơn liều phải được loại bỏ và thuốc đa liều, nếu sử dụng, không nên được bảo quản hoặc xử lý ngay lập tức ở khu vực bệnh nhân. |
| Quản lý thiết bị
– Dụng cụ sử dụng một lần yêu cầu trong quá trình lọc máu nên được thải bỏ sau khi sử dụng cho một bệnh nhân. – Các dụng cụ không dùng một lần nên được khử khuẩn sau khi sử dụng cho một bệnh nhân. Những dụng cụ không thể khử khuẩn một cách dễ dàng (như băng dính và ga rô) nên dùng riêng cho mỗi bệnh nhân và thải bỏ sau khi sử dụng. – Nguy cơ liên quan đến sử dụng các thiết bị theo dõi chức năng sống (như theo dõi huyết áp, cân, theo dõi đánh giá lưu lượng đường vào mạch máu) cho nhiều nhóm bệnh nhân nên được đánh giá và giảm thiểu sử dụng. Bao huyết áp nên dùng riêng cho từng bệnh nhân hoặc được làm từ một bao vải sạch, sáng màu. – Các thuốc hoặc vật tư khác không nên di chuyển giữa các bệnh nhân (như trên xe đẩy hoặc dụng cụ vận chuyển khác). Các thuốc đa liều, và yêu cầu pha loãng để sử dụng, nên được chuẩn bị ở một khu vực riêng và được chia đến từng bệnh nhân. Các dụng cụ đã đưa đến khu vực lọc máu không nên quay trở lại khu vực chuẩn bị. – Sau mỗi buổi lọc, các bề mặt có khả năng nhiễm bẩn ở khu vực lọc máu nên được làm sạch bằng vải thấm hóa chất khử khuẩn mức độ thấp nếu không quan sát thấy nhiễm bẩn, những bề mặt quan sát thấy nhiễm bẩn máu hoặc dịch chứa máu nên được khử khuẩn bằng hóa chất khử khuẩn sẵn có trên thị trường hoặc dung dịch chứa ít nhất 500 ppm hypochlorite (pha loãng dung dịch tẩy trắng gia dụng theo tỷ lệ 1:100). |
| Quản lý chất thải và mẫu bệnh phẩm.
– Kim nên được thải bỏ trong thùng chứa kín, kháng rò, và không nên để đầy. Một “kỹ thuật không chạm” nên được sử dụng để thả kim vào trong thùng chứa, do bề mặt thùng chứa là nhiễm bẩn. Nếu khó thực hiện do thiết kế thùng chứa, nhân viên nên hoàn thành toàn bộ chăm sóc bệnh nhân trước khi loại bỏ kim. – Xử lý toàn bộ máu và các bệnh phẩm sinh học nên thực hiện xa các khu vực sạch, thuốc và các vật tư sạch. – Vòng tuần hoàn ngoài cơ thể đã sử dụng nên được hàn kín một cách hiệu quả trước khi vận chuyển ra khỏi khu vực lọc máu để thải bỏ bằng một túi kín hoặc thùng chứa kháng rò. Tránh tháo dịch trong vòng tuần hoàn đã qua sử dụng. Nếu cần tháo dịch trong vòng tuần hoàn để phù hợp với quy định của địa phương, hoặc tháo bất kỳ thành phần nào để tái xử lý, nên làm ở một khu vực riêng cách xa khu vực điều trị và khu vực chuẩn bị. |
Nghiên cứu khuyến cáo
– Các nghiên cứu quan sát thêm nên được tiến hành để xác minh hình thái của các cơ sở mà chưa có tỷ lệ ca bệnh (như nhân viên, thiết kế cơ sở hạ tầng, chính sách và thực hành, tỷ lệ ban đầu).
– Cần có các RCT lớn, đa trung tâm, thời gian dài với chất lượng bằng chứng tốt để trả lời các câu hỏi cần quan tâm đến lợi ích và tổn hại của cách ly bệnh nhân nhiễm HCV trong quá trình chạy thận nhân tạo. Các nghiên cứu đó lý tưởng đánh giá chi phí, nhận thức của bệnh nhân và các biến chứng liên quan đến cách ly. Các nghiên cứu đó nên đảm bảo chia ở mức vật lý bằng trung tâm hoặc phòng, hoặc ca điều trị; các chương trình đó nên có chiến lược cách ly chặt chẽ bao gồm cả nhân viên. Các nghiên cứu nên chọn ngẫu nhiên các trung tâm lọc máu ở chăm sóc tiêu chuẩn (như nỗ lực để tuân thủ các thực hành kiểm saots nhiễm khuẩn) hoặc tiêu chuẩn của cách lý thêm; chúng nên mô tả các nỗ lực kiểm soát nhiễm khuẩn, tỷ lệ tuân thủ ở cả hai loại trung tâm, và nên đảm bảo người đánh giá bị mù với điều tra. Những thử nghiệm đề nghị ở trên vẫn cong được quan tâm bởi điều trị HCV có thể không sẵn có ở nhiều nơi, giá thành thấp, hoặc được ưu tiên cho toàn bộ bệnh nhân thận nhân tạo. Đặc biệt, chúng tôi cần đổi mới, các chiến lược hiệu quả để kiểm soát nhiễm khuẩn, và vẫn còn tầm quan trọng để vượt qua những rào cản để nhận biết và điều teij toàn bộ bệnh nhân bị nhiễm (như chi phí và trả công cho sàng lọc và các phác đồ điều trị) ở trung tâm thận nhân tạo; điều này có tác động lên cải thiện thực hành kiểm soát nhiễm khuẩn cho các nhiễm trùng khác cả khi nếu HCV đã được loại trừ khởi cộng đồng bệnh nhân thận nhân tạo.
– Các nghiên cứu nên xác định liệu cách ly bệnh nhân HCV dương tính ảnh hưởng nên tỷ lệ lây truyền HCV hoặc các nhiễm trùng khác.
– Chi phí và ảnh hưởng của cải thiện các chiến lược dành cho nhân viên, bao gồm tỷ lệ nhân viên cao hơn, lên sự lây truyền HCV nên đánh giá kỹ hơn.
– Các nghiên cứu tương lai nên kiểm tra đo lường tiêu chuẩn cho phát hiện nhiễm HCV liên quan đến lọc máu mà không yêu cầu phân tích chủng và trình tự gen.
– Các nghiên cứu trong tương lai đưa ra cách tiếp cận mới đo lường chính xác quá trình kiểm soát nhiễm khuẩn ở một mức chi phí hợp lý.
| Nội dung trước | Trở lại mục lục | Nội dung tiếp theo |